Как уменьшить боль, когда начинаются схватки
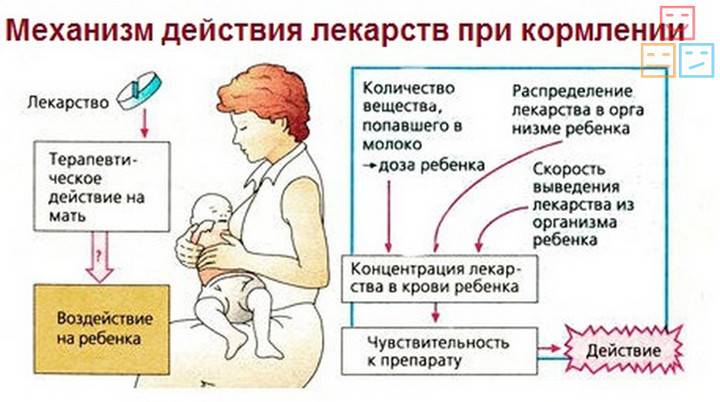
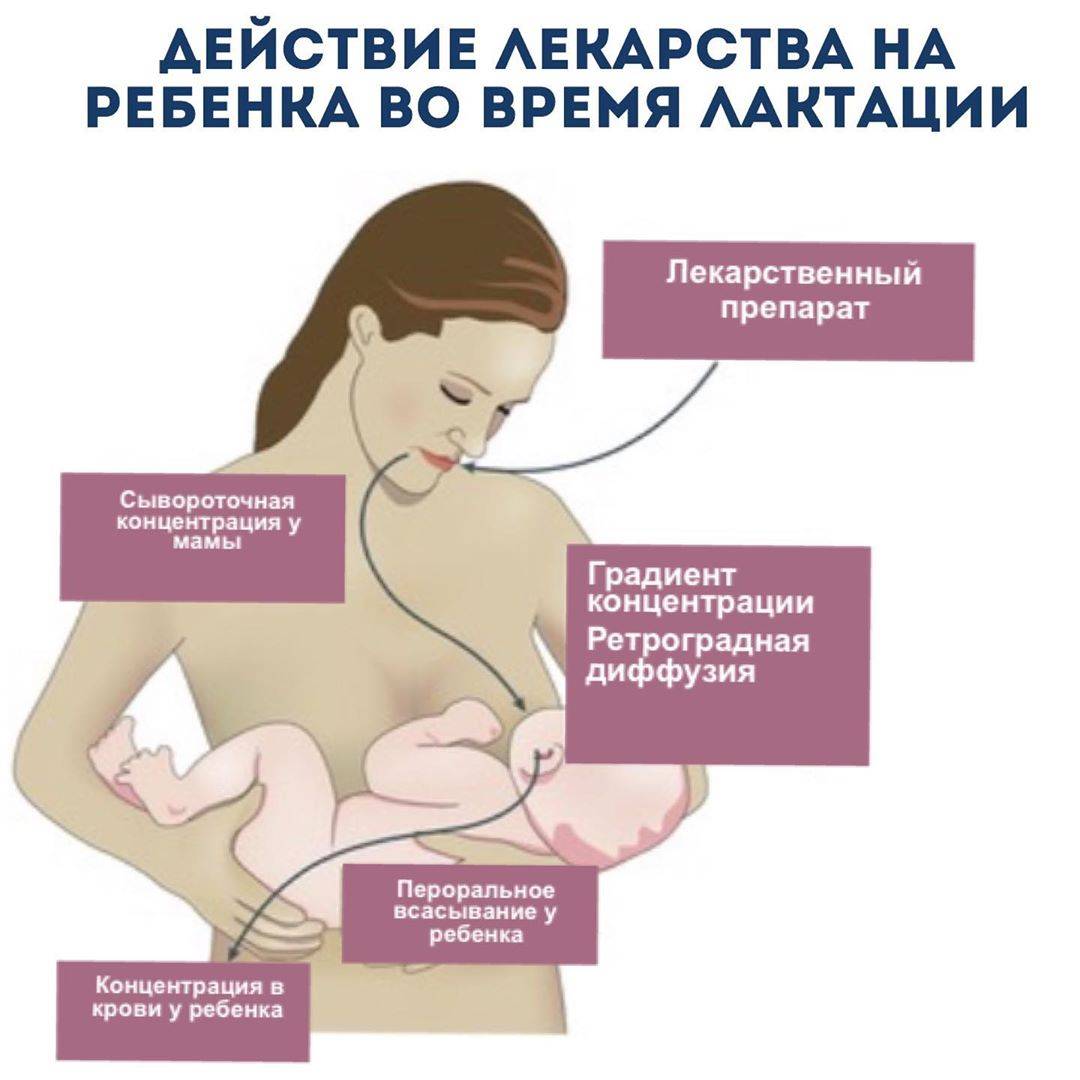
На сегодняшний день существуют относительно безопасные способы избавить роженицу от сильной боли при родах. Однако многие врачи настороженно относятся к этим мероприятиям. Дело не только в риске побочных эффектов (который хоть и не велик, но все-таки существует), но и в том, что препараты могут привести к ослаблению родовых функций.
Если врач все же принимает решение о необходимости обезболивания, выбор отдается одной из групп средств:
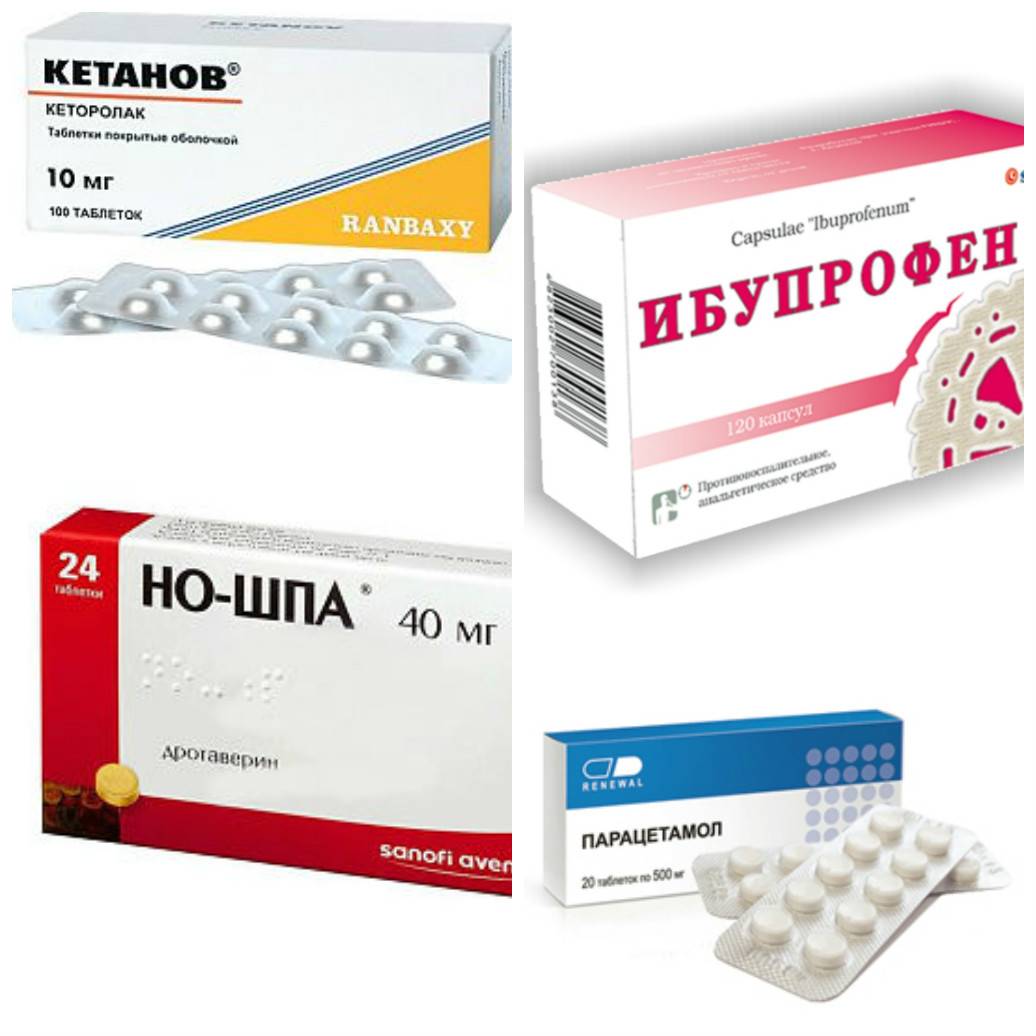
1. Лекарственное обезболивание. Сюда входят различные анальгетики, принимаемые, в основном, перорально (запивая водой).
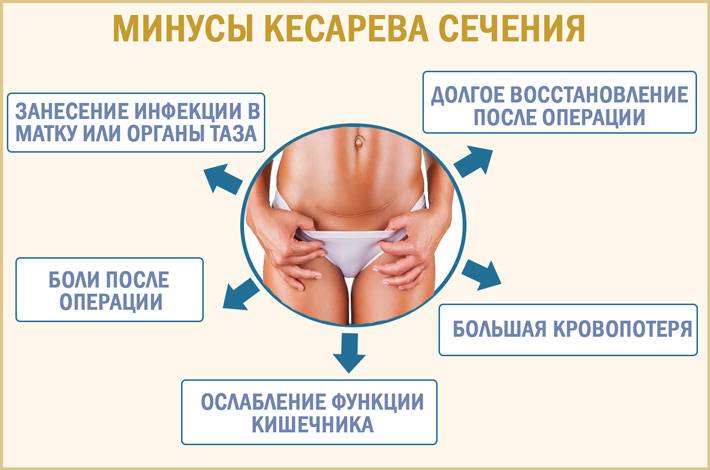
2. Эпидуральная анастезия. Обезболивающее вещество (лидокаин, ропелокаин и др.) доставляется под оболочку спинного мозга с помощью тонкой иглы, которую врач вводит между позвонками. Метод эффективный (после введения чувствительность ниже спины пропадает полностью), но из-за ряда нюансов его используют только в исключительных случаях. Например, в результате такой анестезии женщина уже не может эффективно тужиться, поэтому может потребоваться инструментальное вмешательство.
Предпочтительнее, когда роды проходят естественно, без медикаментозного вмешательства3.
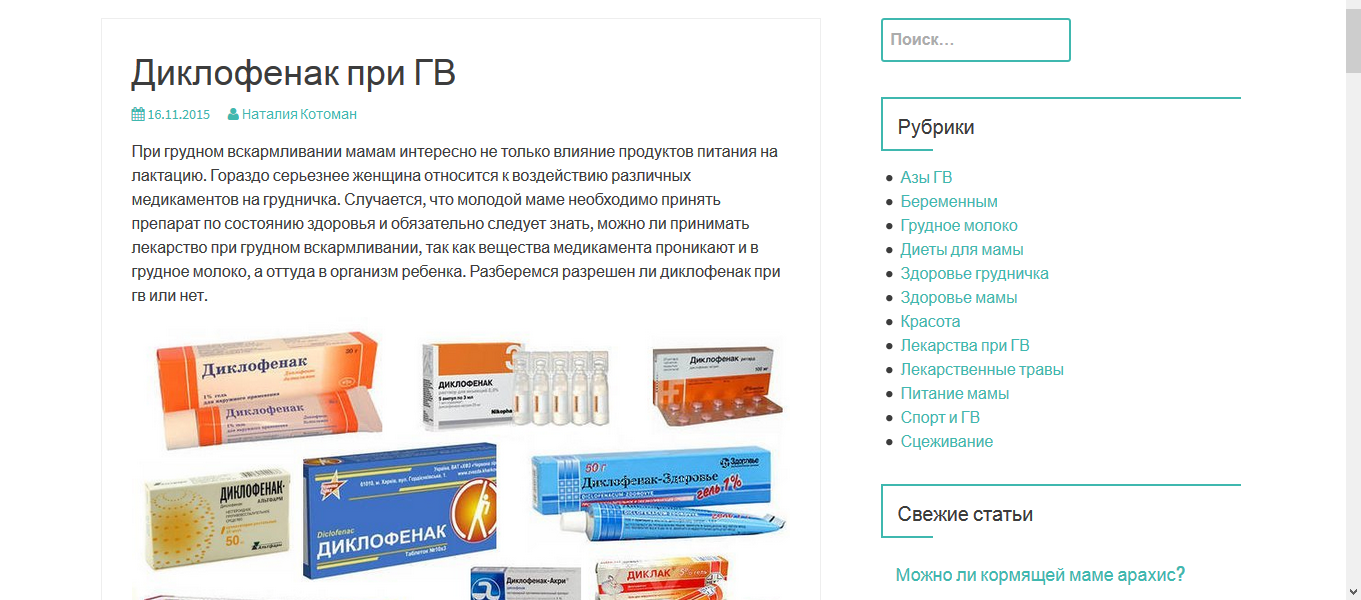
Запрещенные препараты

Все эти таблетки почти наверняка есть в вашей аптечке. Но они строго запрещены женщинам, кормящим грудью. В этот список попали:
- Анальгин. В большинстве стран этот препарат в принципе запрещен к применению (не только кормящими женщинами), так как содержит вещество, провоцирующее развитие агранулоцитоза. При попадании в грудное молоко крайне негативно сказывается на работе почек и кровеносной системы младенца. Анальгин входит в состав «Баралгина», «Темпалгина», «Спазмалгона», «Пенталгина», «Спазгана». Разрешен к применению только в самых крайних случаях, при высоких температурах, которые не сбиваются другими лекарствами. Тогда делается внутримышечная инъекция анальгина с димедролом и папаверином. Однако такие радикальные методы может назначать только врач!
- «Нимесил» («Найз», «Нимид» и другие препараты на основе нимесулида). Оказывает практически мгновенное обезболивающее действие. Но из-за отсутствия достаточного количества клинических исследований запрещен для приема беременным и кормящим женщинам, а также детям до 12 лет.
- Ацетилсалициловая кислота (аспирин и цитрамон). Негативно сказывается на работе желудочно-кишечного тракта грудничка, способствует нарушению работы почек и системы кроветворения.
Это важно!
Как видите, разрешенных препаратов гораздо больше, чем запрещенных. Так что страдать от боли, боясь навредить ребенку единственной обезболивающей таблеткой или инъекцией, не стоит. Конечно же, злоупотреблять лекарствами тоже не нужно: при зубной боли нужно посетить стоматолога, при постоянных головных болях — невропатолога, чтобы выяснить их причину и найти способ эффективного лечения.
(92
оценок; рейтинг статьи 4.7)
Какие заболевания не препятствуют грудному вскармливанию?
Некоторые женщины прекращают грудное вскармливание при первых признаках недомогания, боясь передать инфекцию ребёнку. Это неверный подход. Распространённые вирусные инфекции, такие как грипп или ангина, безопасны для ребёнка. Другое дело — соблюдение стандартных мер гигиены при ОРВИ. Необходимо обеспечить проветривание помещения, общаться с ребёнком и другими людьми в защитной маске и мыть руки.
Продолжать грудное вскармливание в период борьбы с вирусной инфекцией даже полезно, это будет своеобразной профилактикой для малыша. Организм матери будет вырабатывать антитела, которые рано или поздно справятся с вирусом. Эти антитела неизбежно будут проникать и в грудное молоко, соответственно, ребёнок вместе с материнским молоком получит надёжную естественную защиту от вируса.
От каких продуктов стоит отказаться
Чтобы с молоком малыш получал достаточно полезных веществ, витаминов и минералов, маме следует придерживаться сбалансированного и разнообразного меню кормящей мамы. Еда должна проходить строгий контроль качества, быть гипоаллергенной, свежей и экологичной. Следует исключить из рациона продукты, содержащие консерванты, искусственные красители, усилители вкуса и иные химические добавки.

Пока вы кормите малыша грудью, новые продукты надо вводить в свое меню постепенно, желательно по одному новому продукту раз в две недели — так, чтобы можно было понаблюдать за самочувствием ребенка, его настроением, состоянием его кожи и стулом.
Есть и общие рекомендации по поводу того, какие продукты питания можно включать в свое меню кормящей маме, а от чего придется пока отказаться. Каковы эти требования?
Кормящей маме категорически нельзя кушать следующие продукты:
Алкоголь;
Кофе, какао, крепкий чай;
Шоколад;
Цитрусовые и экзотические фрукты;
Острая пища, пряные травы (мята) и приправы;
Сырой лук и чеснок;
Соевые продукты;
Морепродукты, икра;
Грибы;
Куриные яйца в случае аллергии у малыша;
Арахис;
Мед;
Овощи, фрукты и ягоды оранжевого и ярко-красного цвета;
Маринады, копчености, консервы, продукты брожения (квас, сыры, квашеная капуста);
Газированные напитки;
Продукты, содержащие пищевые добавки, красители и консерванты;
С осторожностью — продукты, вызывающие газообразование (все виды капусты, бобовые, виноград, черный хлеб). Какие-то из этих продуктов действуют возбуждающе на нервную систему ребенка и препятствуют нормальному сну; другие трудно усваиваются еще несовершенным пищеварительным трактом; третьи способны вызывать пищевую непереносимость и аллергию
К счастью, продуктов, которые разрешены в меню кормящей мамы и ее ребенка, гораздо больше, и все их постепенно можно вводить в рацион по мере взросления малыша.
Какие-то из этих продуктов действуют возбуждающе на нервную систему ребенка и препятствуют нормальному сну; другие трудно усваиваются еще несовершенным пищеварительным трактом; третьи способны вызывать пищевую непереносимость и аллергию. К счастью, продуктов, которые разрешены в меню кормящей мамы и ее ребенка, гораздо больше, и все их постепенно можно вводить в рацион по мере взросления малыша.
Как правило, диета кормящей мамы несколько изменяется от месяца к месяцу — вместе с потребностями растущего организма ребенка.
Алкоголь при грудном вскармливании
Есть особые случаи, когда мама не может следовать жестким требованиям (чрезмерные, изнуряющие ограничения тоже стресс для организма!) и хочет себя немного побаловать. В конце концов, Новый год и день рождения случаются всего раз в году!

Специалисты рекомендуют молодой маме воздерживаться от употребления алкоголя весь период грудного вскармливания, а если это все-таки произошло, то придерживаться ряда правил.
Сцеживание молока после употребления напитков, содержащих алкоголь, не влияет на скорость выведения алкоголя из организма и лишь способствует облегчению симптомов, связанных с наполнением молочных желез.
Употребление алкоголя во время беременности нужно исключить полностью, поскольку не существует безопасных доз спиртного для беременных женщин и будущих малышей.
Умеренность во всем
Напоследок мы хотели бы напомнить вам о том, что даже самые полезные продукты не пойдут на пользу малышу, если мама не будет руководствоваться здравым смыслом в своих действиях. Даже из лучших побуждений не стоит употреблять ежедневно полный список разрешенных продуктов: самые «невинные» из них в больших количествах вполне могут спровоцировать аллергию. Также забудьте расхожее «теперь надо есть за двоих»: не «за», а «для», поэтому старайтесь избегать переедания, оно не пойдет на пользу ни вам, ни малышу. Сейчас самое лучшее — сбалансированный и разнообразный рацион с правильно распределенными в течение суток приемами пищи (специалисты рекомендуют 5 – 6-разовое питание небольшими порциями со снижением количества употребляемых калорий к вечеру), недели, времени года (соблюдайте принцип сезонности) и всего периода кормления.
Здоровья вам и вашему малышу!
Список использованной литературы
- Плискина Ю. Что можно, что нельзя кормящей маме. Первое подробное меню для тех, кто на ГВ. Москва: Издательство «Эксмо», 2018.
- Мельников И.В. Питание кормящей мамы. Москва: Издательство «ЛитРес», 2012.
- Конь И.Я, Гмошинская М.В., Абрамова Т.В. Питание беременных женщин, кормящих матерей и детей 1-го года жизни. Москва: Издательство «МЕДпресс-информ», 2014.
Грыжа межпозвонкового диска
Грыжа межпозвонкового диска – не менее редкая причина, клиническим проявлением которой является боль в пояснично-крестцовом отделе спины. Межпозвоночный диск (внутреннее пульпозное ядро) при длительном травмирующем воздействии, а также с возрастом теряет свои упругие свойства и эластическую способность.
При продолжающемся воздействии (избыточный вес, травмы, прогрессирующий остеопороз), фиброзное кольцо диска становится более тонким, в нём формируются дефекты. Через указанные слабые места в фиброзном кольце, пульпозное ядро диска может смещаться и даже выпячиваться.
Причины болевых ощущений
В течение всего времени вынашивания плода на поясничную область женщины приходится большая нагрузка. Особенно в послеродовой период болями в пояснице страдают те, кто имел проблемы с позвоночником до зачатия.
Женский организм претерпевает изменения, поэтому причин возникновения болевого синдрома в поясничном отделе немало:
- Гормоны. Во время беременности происходит активная выработка прогестерона. Под его воздействием кости таза и суставы смягчаются, чтобы облегчить выход плода. Поясница ослабевает и начинает болеть.
- Почки. Иррадиация боли в промежность или ногу свидетельствует об изменении местоположения этого органа.
- Растяжение. С увеличением плода растягиваются мышечные ткани живота, что существенно укорачивает мышцы спины. Особенно боли усиливаются при наклонах и других физических нагрузках.
- Масса тела. Изменение веса за 9 месяцев также становится причиной недомогания.
- Осанка. Беременная женщина часто прогибается назад, чтобы сместить по возможности центр тяжести, который полностью приходится на живот. Мышцы спины, шеи и груди сильно натягиваются, что также вызывает боль.
- Защемление. Во время движения плода в утробе матери происходит перекашивание позвоночника, что может привести к поражению нервных корешков, то есть радикулиту.
- Родовые травмы. Во время родовой деятельности могут произойти различные деформации в пояснице: разрывы, смещения и защемления связок, нервов, суставов или позвонков.
Роды приближаются
Слизистая пробка
Под воздействием гормональных изменений может отойти слизистая пробка. Она выглядит как комочек слизи объемом от одной чайной ложки до двух столовых – прозрачный или с небольшими прожилками крови, сукровицей или даже бурого цвета (все это абсолютно нормально). Пробка может отойти на разных сроках – от 1-2 недели до родов или непосредственно в день «Икс». У одних женщин пробка выходит за один раз, у других – выделения продолжаются несколько дней.
Схватки
Как мы помним, тренировочные схватки начинаются еще на 30 неделе беременности, постепенно они становятся все чаще. Как же определить, чем тренировочные (иначе их еще называют ложными) схватки отличаются от настоящих, родовых?
Для этого существует несколько четких показателей:
- Регулярность. Ложные схватки нерегулярны, истинные постепенно становятся сильнее, продолжительнее и чаще. Впрочем, иногда по вечерам бывают периоды регулярных схваток (в течение двух или четырех часов), которые потом сами проходят. Время и продолжительность схваток лучше записывать в специальный блокнот – он поможет и вам справиться с волнением, и пригодится врачу, чтобы оценить ваше состояние.
- Продолжительность. Ложные схватки длятся 15-20 секунд, истинные постепенно становятся все длиннее. Если вам удалось спокойно заснуть между схватками, значит, они были ложными.
- Примите теплый душ или ванну. Ложные схватки исчезнут, истинные – продолжатся.
- Во время ложных схваток нет слизистых выделений из влагалища, истинные же часто сопровождаются выделениями с примесью крови.
- Известные американские педиатры Уильям и Марта Серзы предлагают такой способ. Если вы сомневаетесь, начались у вас роды или нет, проследите за характером схваток в течение часа. Если в течение часа у вас будет шесть или более постепенно усиливающихся схваток продолжительностью не менее 30 секунд, то, скорее всего, у вас начинаются самые, что ни на есть настоящие, роды. Родовые схватки продолжаются в среднем 10-12 часов при первых родах и 6-8 часов при повторных.
Отхождение околоплодных вод
В норме околоплодные воды отходят в конце первого периода родов, когда раскрытие шейки матки достигает 7 см и более. Но иногда это происходит и раньше, порой еще до начала схваток
На что важно обратить внимание, если у вас отошли воды?
- Цвет. В норме воды должны быть светлые и прозрачные, допустимы и белые хлопья – это сыровидная смазка. Темные, зеленовато-коричневые воды – тревожный признак, свидетельствующий о гипоксии плода.
- Запах. Обычные околоплодные воды запаха не имеют. Неприятный запах может говорить о том, что у малыша отходит меконий – первородный кал.
- Количество вод. Их обычно бывает около 1-1,5 литров. 500-700 мл – недостаточный объем, часто случается при переношенной беременности. Впрочем, не спешите сами себе ставить диагноз. Иногда сначала отходят лишь так называемые передние воды, в то время как сам плодный пузырь может еще оставаться целым. В этом случае количество околоплодных вод может быть совсем небольшим – около 200-300 мл.
В любом случае, если у вас отошли воды, роды должны начаться в течение 24 часов, так что не затягивайте со сборами. После отхождения вод меняется характер схваток, они становятся сильнее и болезненнее.
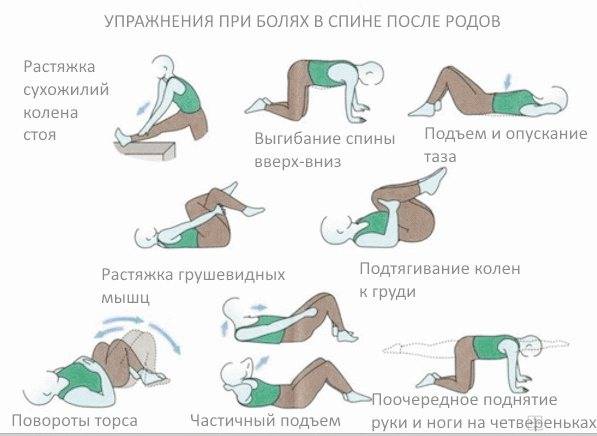
Гимнастика через два дня после родов

Если женщине не терпится вновь выглядеть подтянуто и привлекательно, а ее состояние позволяет заниматься, то уже спустя двое суток разрешается приступить к несложной гимнастике после родов. Главным фактором будет отсутствие головокружения и усталости. Если слабость все еще сильная и двигаться тяжело, то лучше отложить занятия на день-другой после родов.
Налаживая лактацию, порой мама находится в горизонтальном положении большую часть суток. Нетрудный комплекс упражнений поможет ей скоротать время с пользой для себя и позаботиться о своей форме после родов.
Для мышц живота
Расположившись на спине в кровати или на тренировочном коврике, нужно вдыхать через нос, втягивая и напрягая живот. Контролировать силу напряжения следует ладонями, положив их на пупок. Задержавшись на несколько секунд в этом положении, сделать выдох и отдохнуть. Для начала достаточно делать 3-5 раз, постепенно за 2 недели довести число повторений до 20-25 раз, усиливая при этом напряжение брюшного пресса.
Иногда выполнение этого упражнения сопровождается усилением выделений и тянущей болью в животе. Это является признаком того, что матка усиленно сокращается и приходит в норму, освобождаясь от лохий.

Врачи рекомендуют больше двигаться в послеродовом периоде, чтобы полость матки поскорее освободилась от сгустков крови и сократилась до нужных размеров. Даже ходьба не всегда по силам недавно родившей мамочке, поэтому рекомендуется почаще менять положение с одного бока на другой и обязательно лежать на животе. Воспаление слизистой поверхности матки — эндометрит — происходит именно из-за застоя лохий.
Для живота и ягодиц
Нужно последовательно напрягать и расслаблять мышцы тазового дна и ягодичные, чередуя с напряжением передней брюшной стенки. Уделяется этой зарядке по 5 минут 3-4 раза за день. Через 1-1,5 недели можно спокойно увеличить время до 10 минут.
Нетрудное упражнение восстанавливает тонус мышц брюшного пресса и ягодиц. Его следует выполнять в любой позе: стоя, сидя и лежа при кормлении. Однако, если во время родов применялась эпизиотомия и у женщины имеются швы на промежности, стоит отложить это занятие на 2-3 недели.
Для ног
Положение то же, что в предыдущем упражнении. Следует развести ноги так, чтобы между пятками расстояние было примерно 30 см. Попеременно нужно тянуть пальцы ног то на себя, то в противоположную сторону. Далее выполняются вращательные движения стопами в разных направлениях. Достаточно на начальном этапе 8-10 повторений. Если не возникли судороги и нет дискомфорта, то упражнение продолжают. Оно способствует улучшению циркуляции крови в ногах и предотвращает варикоз
Выполнять движения следует осторожно, дабы избежать перерастяжения связок
С чем сталкиваются женщины при ГВ?
Такое приятное время для мамы и ее новорожденного малыша, как период грудного вскармливания, может доставлять женщинам значительный дискомфорт и зачастую это боль в сосках, вызванная трещинами
Разрушение зубной эмали — частая проблема у кормящих, поэтому в этот период особенно важно следить за питанием и принимать, назначенные врачом, кальцийсодержащие медикаменты. Некоторые женщины при лактации жалуются на головные боли, которые обусловлены напряжением нервной системы и изменениями в позвоночнике, вызванными беременностью и постоянным ношением малыша на руках
Но чаще всего, когда ребенок на ГВ, кормящих мам беспокоит боль в суставах.
Причины суставной боли
Во время беременности вырабатывается гормон релаксин.
На первый взгляд, взаимосвязи между болезненным дискомфортом в костно-суставном аппарате и грудным вскармливанием нет, но профильные медики утверждают обратное и объясняют это следующим образом. Обычно болят суставы при кормлении по причине недостатка в организме женщины кальция и избытка гормона релаксина, активная выработка которого приходится на период беременности. Вырабатываемый яичниками и плацентой, релаксин необходим для облегчения родовой деятельности. И оставаясь еще некоторое время после родов в крови женщины, гормон провоцирует суставную боль. Но не всегда причина суставных болей кроется именно в этом, довольно часто у кормящих болят колени вследствие развития артроза или артрита.
Причина болезненности суставов может быть и в другом. После родов тело женщины поддается серьезным изменениям, одно из которых — нарушение осанки, вследствие чего значительно возрастает нагрузка на позвоночник и колени. Ухудшает состояние ношение ребенка зачастую на одной руке или кормление в неудобной позе. В результате перегружаются мышцы, появляются спазмы и воспаляются суставы. Многие мамы пользуются слингом, но не все носят его правильно. Это оказывает негативное влияние на позвоночный столб и дает нагрузку на суставы коленей.
Особенности протекания и лечения остеоартроза при лактации
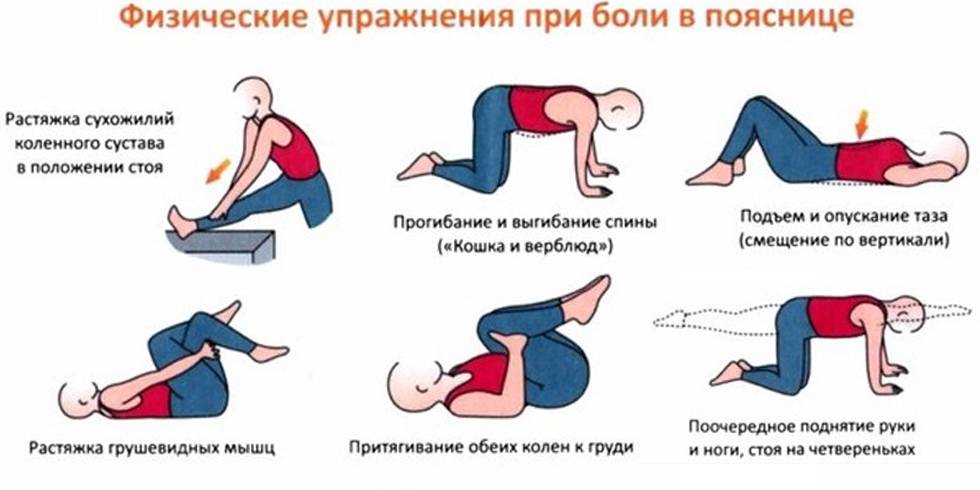
В период кормления грудью уже разрешены манипуляции с целью точной диагностики артроза – рентген, биопсия и анализ синовиальной жидкости, поэтому поставить диагноз удается гораздо быстрее и точнее. Тактика лечения зависит от стадии недуга. Помимо обезболивающих и противовоспалительных препаратов, показаны гликозаминогликаны, защищающие хрящ от разрушений.
Из физиопроцедур врач рекомендует оптимальные – магнитотерапию, воздействие электротоков, ультрафиолет. Отличного эффекта удается добиться с помощью тепловых процедур, наложения парафина и грязелечения. Массаж направлен на восстановление функций пораженного сустава – снижение мышечных спазмов, повышение тонуса ослабленных мышц. К сожалению, в тяжелых случаях дело порой доходит и до эндопротезирования. Вопрос о внутрисуставных инъекциях Noltrex решается в индивидуальном порядке.
При остеоартрозе в период лактации часто назначают ЛФК
Категории
- Анализы и диагностика(0)
- Беременность и роды(86)
- Бесплодие(3)
- Болезни сосудов(1)
- Болезни уха, горла, носа(0)
- Гастроэнтерология(1)
- Генетика и прогнозы(8)
- Гинекология(19)
- Глазные болезни(0)
- Диетология(1)
- Диетология и грудное вскармливание(49)
- Иммунология(3)
- Инфекционные болезни(1)
- Кардиология(3)
- Кожные болезни(5)
- Косметология(1)
- Красота и здоровье(0)
- Маммология(12)
- Маммология для Пап(1)
- Наркология(4)
- Нервные болезни(0)
- Онкология(9)
- Онкология для Папы(3)
- Ортопедия(1)
- Педиатрия(76)
- Первая помощь(0)
- Пластическая хирургия(0)
- Половые инфекции(1)
- Проктология(1)
- Психиатрия(0)
- Психология(16)
- Психология для Папы(6)
- Пульмонология(0)
- Ревматология(0)
- Репродуктивная система мужчины(4)
- Сексология(0)
- Спорт, Отдых, Питание(4)
- Стоматология(0)
- Счастливое детство(18)
- Урология и андрология(7)
- Хирургия(1)
- Эндокринология(0)
В чем отличие между синдромом раздраженного кишечника и воспалением кишечника
Несмотря на то что синдром РК и ВЗК – воспалительные заболевания кишечника, и они могут иметь сходные проявления: боли в животе, срочные испражнения, диарею, однако это разные патологии.
Воспаление кишечника (ВЗК) – это группа отдельных заболеваний, которая включает такие патологии, как язвенный колит и болезнь Крона, являющиеся более тяжелым состоянием.
Синдром РК считается функциональным расстройством ЖКТ, поскольку присутствует нарушение функции кишечника. Это группа симптомов, а не болезнь сама по себе, поэтому она называется «синдромом» и считается менее серьезной, чем ВЗК.
Синдром раздраженной кишки не вызывает сильного воспаления (в отличие от ВЗК), и не приводит к необратимому повреждению кишечника, кишечному кровотечению, ректальному кровотечению, язве или другим серьезным осложнениям, которые часто наблюдаются при ВЗК.
Диета при синдроме раздраженного кишечника
Специальной диеты для СРК не существует, так как пациенты реагируют на разные продукты индивидуально. На симптомы этого состояния очень влияет частота и качество питания. В целом считается полезным увеличить количество клетчатки, пить много воды, избегать газировки и есть меньше пищи. Диету должен подбирать врач.
Для профилактики обострений полезны:
- клетчатка и содержащие ее добавки к пище;
- чистая питьевая вода;
- нежирная пища;
- продукты питания с высоким содержанием углеводов – макароны из цельной пшеницы, коричневый рис и цельнозерновой хлеб;
- пробиотики, содержащие Lactobacillus acidophilus и Bifidobacterium, и пребиотики.
Пробиотики и пребиотики
Диета с повышенным содержанием клетчатки помогает снять запор при СРК, но также может ухудшить некоторые симптомы, например, усилить вздутие и газообразование. Рекомендуемое ежедневное потребление клетчатки составляет 20-35 г в день. Норму можно превышать, но постепенно увеличивая количество в рационе.
Продукты, которых следует избегать или ограничивать при СРК:
- Молочные продукты, включая молоко и сыр. Симптомы непереносимости лактозы могут быть аналогичны симптомам СРК;
- Некоторые овощи, которые усиливают газообразование, например, цветная капуста, брокколи, белокочанная капуста, брюссельская капуста и бобовые, например, бобы, фасоль;
- Жирная или жареная пища;
- Алкоголь, кофеин и сода;
- Продукты с высоким содержанием сахаров, подсластители, жевательная резинка;
- Орехи.
У многих пациентов позволяет уменьшить проявления синдрома РК режим питания с низким уровнем вызывающих брожение веществ (FODMAP). FODMAP относится к группе углеводов с короткой цепью (сбраживаемых олиго-, ди-, моносахаридов и полиолов), трудно всасывающихся в тонком кишечнике и быстро ферментирующихся бактериями. Эти бактерии производят газ, способствующий развитию симптомов при СРК.
Если диетические изменения и изменения образа жизни не позволяют устранить или уменьшить симптомы и признаки, врач подберет медикаментозную терапию.
Препараты для лечения синдрома РК с диареей
При диарее, сопровождающей синдром РК, врач может назначить антидиарейные препараты, например:
- Лоперамид (Имодиум) или диоктаэдрический смектит (Смекта).
- Элуксадолин Eluxadoline (торговое наименование Viberzi). Рецептурный препарат для терапии СРК с диареей. В России пока недоступен и не разрешен. Но за рубежом рекомендован во многих странах.
- Рифаксимин (Альфа нормикс). Антибиотик для лечения СРК с диареей и вздутием живота.
- Секвестранты желчных кислот, включая холестирамин (Prevalite – Превалит), Колестипол (Колестид) или Колесевелам (Велхол). Но они могут вызвать вздутие живота.
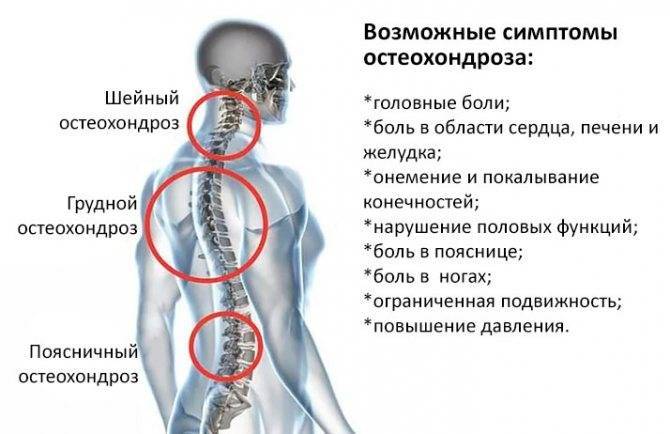
Причины боли в пояснице
Боль в спине — это настолько неспецифический симптом, который может быть вызван массой различных причин. От того насколько интенсивно, сильно болит спина в области поясницы, постоянна она или периодическая, первичная или вторичная, могут быть и причины, ее вызывающие:
Хроническая боль:
- Остеомиелит;
- Болезнь Бехтерева;
- Деформирующий спондилез;
- Болезни роста — сколиоз;
- Инфекционные поражения межпозвоночных дисков и позвонков (эпидуральный абсцесс, туберкулез позвоночника, бруцеллез);
- Метаболические заболевания костей — остеомаляция, остеопороз;
- Первичные опухоли и метастатические опухоли спинного мозга, позвонков, ретроперитонеального пространства;
- Неинфекционные воспалительные заболевания — ревматоидный артрит, синдром Рейтера, анкилозирующий спондилит;
- Опухоли почек;
- Атеросклероз брюшной части аорты и ее ветвей.
Острая боль:
- Спондилоартрит;
- Патологии тазобедренного сустава;
- Эпидурит спинальный;
- Протрузия межпозвоночных дисков в области поясницы;
- Остеохондроз позвоночника;
- Острая межпозвоночная грыжа;
- Кишечная непроходимость, атипичное течение острого аппендицита;
- Мочекаменная болезнь;
- Острое растяжение, переломы позвонков;
- Люмбаго, ишиас;
- Острые нарушения спинального кровообращения — инсульт;
- Острый пиелонефрит.
Иррадиирующая боль при некоторых заболеваниях внутренних органов:
- Заболевания органов малого таза. У женщин — воспалительные процессы в придатках матки, эндометриоз, рак матки, рак яичников, ЗППП (хламидиоз, уреаплазмоз, гонорея, трихомониаз и пр.) У мужчин — простатит, рак простаты;
- Заболевания желудка, поджелудочной железы, двенадцатиперстной кишки, желчного пузыря;
- Заболевания кишечника — воспаление дивертикула, неспецифический язвенный колит, опухоли кишечника;
- Заболевания почек — почечная колика, камни в почках;
- Расстраивающая аневризма аорты.

Питание для кормящей мамы: от 2 месяцев до полугода
Начиная с 3 месяцев, в свой рацион можно постепенно вводить некоторые продукты, которые раньше были под запретом. После употребления каждого из них нужно внимательно следить за реакцией малыша: если у него возникает хотя бы намек на аллергию, данный продукт стоит исключить и снова попробовать примерно через месяц. Не исключено, что аллергическая реакция была просто симптомом незрелости пищеварительного тракта малыша. Сейчас вы можете добавить в свое меню:
- Перловую, овсяную, пшеничную и манную каши;
- Свежие фрукты (только не тропические и не содержащие красного пигмента);
- Соки (из зеленых и желтых яблок, неяркой тыквы, моркови или свеклы);
- Сметану;
- Морс из черники, брусники, клюквы, шиповника.
Вы также можете попробовать понемногу включать в рацион свежий лук, орехи (кроме фисташек и арахиса, пробовать которые стоит с осторожностью, по паре штук в день). Но перечисленные продукты повлияют на вкус молока, который, возможно, не понравится малышу
Поэтому важно знать меру и быть внимательной к поведению крохи. Хотя ученые говорят, что пристрастия малыша в еде начинают формироваться еще в утробе: когда ребенок понемногу заглатывает амниотические воды, тогда и происходит его первое знакомство с рационом мамы.
Можно ли пить молоко кормящим?
По-прежнему стоит аккуратно относиться к белку коровьего молока — ведь он часто вызывает у детей аллергическую реакцию. Именно он может стать причиной болей в животе у ребенка, поэтому следует аккуратно относиться к продукции из коровьего молока. Альтернативой могут служить продукты из козьего молока, в том числе творог и йогурты без добавок.
Помимо белков, жиров и углеводов, молоко содержит некоторые витамины и микроэлементы, а особенно полезными его составляющими являются кальций и фосфор. Если, включив в свой рацион молоко, вы не заметили негативной реакции у малыша, можно и дальше употреблять его. Особенно полезны сейчас кисломолочные продукты, например кефир и творог. Удобным вариантом может быть творожок «Агуша», богатый кальцием и витамином К2, необходимым для усвоения кальция костями.
На 4 – 6-й месяц жизни малыш уже пробует свой первый прикорм. К этому моменту вы, как правило, изучили его реакции на состав молока в зависимости от изменений в вашем рационе. Теперь можно постепенно начинать расширять свое меню, вводя в него бобовые, картофель, неострые сыры и рыбу.
Но помните, что в мясе некоторых видов рыбы может быть повышенное содержание тяжелых металлов. Их концентрация в мясе акулы, марлина и рыбы-меч может значительно превышать допустимую норму — такую рыбу стоит полностью исключить из рациона. Такие сорта, как скумбрия, горбуша, нерка, форель, семга, могут вызывать аллергию. С 6-го месяца можно начинать понемногу вводить рыбу в меню, но при этом обязательно внимательно следить за реакциями малыша.
И конечно, не стоит есть сырую рыбу, сашими, суши. Болезнетворные организмы, которыми она может быть заражена, чрезвычайно опасны и для мамы, и для ребенка, а лекарственные препараты, уничтожающие инфекцию, несовместимы с кормлением грудью.
- Перловая, овсяная, пшеничная и манная каши (при отсутствии глютеновой непереносимости у мамы);
- Свежие фрукты (не экзотические и не красного цвета) и соки из них;
- Сметана;
- Ягодный морс (клюква, шиповник, брусника, черника);
- Шпинат, щавель, укроп, зеленый салат;
- Орехи (миндальные, кедровые, грецкие) (одна горсть);
- Постное мясо (крольчатина, телятина, индейка — все на пару);
- Неострые сыры.
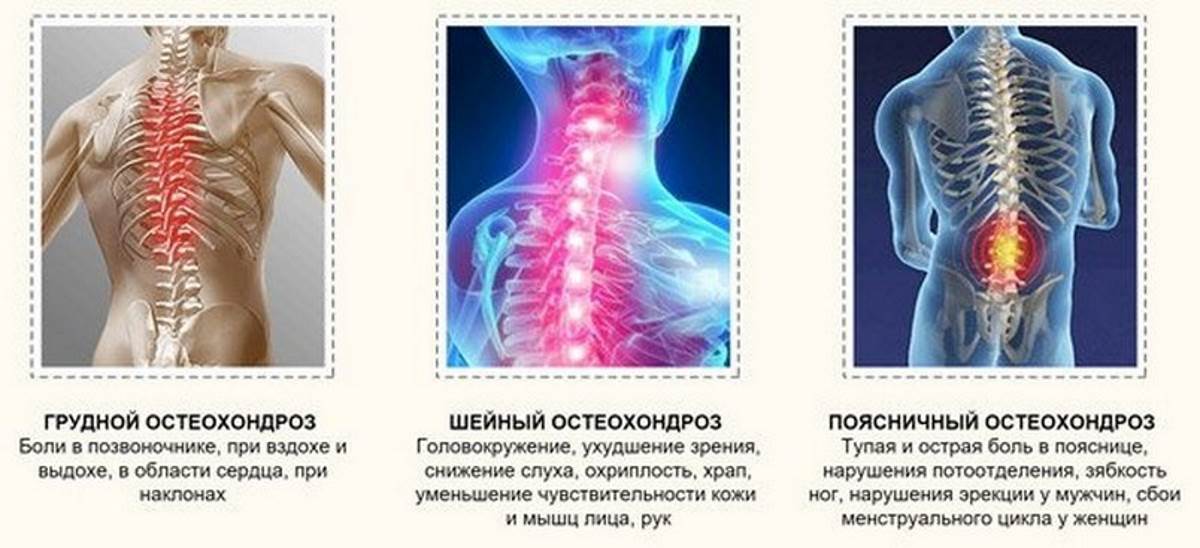
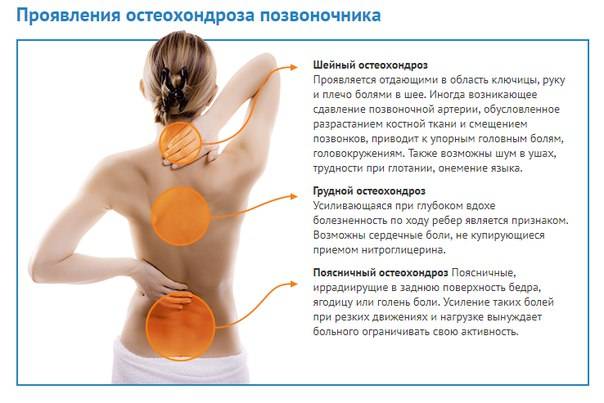
Виды и классификация болей в спине при беременности
В зависимости от того, как долго у пациентки сохраняются жалобы, дорсалгия делится на несколько видов:
- острая — длится менее 6 недель;
- подострая — сохраняется от 6 до 12 недель;
- хроническая — дорсалгия длится свыше 12 недель.
По причине возникновения боли в спине подразделяются на:
- неспецифические — связаны со спазмом или, наоборот, со значительной слабостью мышц, патологией межпозвонковых суставов;
- обусловленные заболеваниями внутренних органов — почек, желчевыводящих путей, поджелудочной железы;
- связанные с компрессией (сдавлением) спинномозговых корешков — остеохондроз, межпозвонковые грыжи².
Частые ошибки в уходе за малышом, приводящие к болям в спине
Уход за младенцем — ежедневная материнская нагрузка. В первый год жизни малыша маме приходится тяжелей всего, усталость и недосыпания, частые волнения отрицательно сказываются на здоровье.
Неопытные мамы делают ошибки в уходе за ребенком, которые ухудшают физическое состояние самой мамы:
Неудобная поза.
Молодой маме нужно позаботиться об удобном положении при кормлении. Это может быть положение сидя с подушкой или лежа, можно использовать кресла-качалки, стулья с подножкой. Подробнее читайте в статье Позы для кормления новорожденных>>>
Малыш постоянно на руках.
Новорождённый ребенок не такой уж и тяжелый, но детям свойственно расти и через пару месяцев нагрузка на позвоночник женщины станет большей.
Старайтесь чередовать нахождение малыша на руках и кратковременными откладываниями, чтобы размяться и разгрузить спину.
Застойные процессы в тканях.
Причиной может стать не только позвоночник, продолжительное положение в одной позе не позволяет мышечным тканям получать питание.
Важно! Позаботьтесь о себе, периодически выполняйте физические упражнения, массаж. Некачественный сон
Некачественный сон.
Неудобные позы для сна, вынужденное пробуждение могут привести к неудовлетворительному самочувствию. Нужно правильно организовать место для сна, для этого существуют помощники: валики для отдыха, подушки, матрацы.
Если новорожденный плохо спит, смотрите интернет-курс Спокойный сон малыша 0-6 месяцев>>>
Признаки и лечение межпозвоночной грыжи
Грыжа в позвоночнике — одно из серьёзнейших заболеваний опорно-двигательной системы. Возникает разрушение межпозвоночного диска, его выхождение за пределы канала позвонка. Межпозвоночный диск соединяет позвонки, обеспечивая двигательную функцию позвоночника. Грыжа способствует возникновению сильной боли, мешая полноценной жизни. Симптомы образования грыжи в позвоночнике:·
- резкая боль при малейшем движении,·
- сильная боль в месте образования грыжи при надавливании,
- выпячивание межпозвоночных дисков настолько, что это заметно при визуальном осмотре,·
- сильная боль в животе, если грыжей поражён отдел поясницы,
- боли в области сердца, скованность в груди, одышка при грыже в грудном отделе позвоночника,
- скачки артериального давления, сильные головные боли и боль в шее при грыже в шейном отделе.
Тактику лечения вырабатывает врач. Возможные варианты:
- медикаментозное лечение. В особо серьёзных случаях медики советуют прекратить грудное вскармливание, потому как полноценное лечение при нём невозможно,
- ношение послеродового корсета, который может быть рекомендован на начальной стадии заболевания для уменьшения боли,
- вытяжение позвоночника — растягивание спины при помощи механических устройств,
- операция по удалению грыжи.