Какие могут быть осложнения
Длительное сохранение анемии у ребенка может существенно нарушать физическое и умственное развитие. При гипоксии все жизненные процессы сначала тормозятся, а потом полностью останавливаются. Чем ниже гемоглобин у ребенка, тем больше поражается его мозг, сердце, легкие, кишечник, эндокринные органы и кожа.
Осложнением желтухи может быть сгущение желчи, в результате чего нарушается пищеварение, возникают колики в животе и изменяется анализ крови. Даже если билирубиновая энцефалопатия протекает в легкой форме, головной мозг все равно поражается, и это может стать причиной изменения частоты дыхания и сердцебиения, астении, неврозов, замедления психического развития.
https://youtube.com/watch?v=f37ZoopJrOk
Медики отмечают, что дети после ГБН до 2 лет более подвержены инфекционным заболеваниям, болезни у них протекают сложнее и требуют более активного лечения. Опасным осложнением желтушной формы патологии является ядерная желтуха. Токсическое поражение ядер головного мозга обратимо только на самой начальной стадии, в дальнейшем ядра погибают, и у ребенка остается стойкий неврологический дефект, достаточно часто возникает ДЦП.
Лечение Гемолитической болезни плода и новорожденного:
Лечение гемолитической болезни новорожденного – достаточно длительная и сложная задача. В тяжелых случаях на первом месте стоят борьба с асфиксией и коррекция ацидоза. Одним из методов лечения тяжелых форм гемолитической болезни новорожденных до сих пор является обменное переливание крови.
Впервые трансфузию эритроцитов при гемолитической болезни новорожденных применили в 1927 г. В тот период переливали кровь, совместимую лишь по системе АВ0, и часто использовали кровь отца. Смертность при данной манипуляции составляла 40%. После открытия резус-фактора и выяснения причин гемолитической болезни новорожденного детям начали переливать резус-отрицательную кровь, что снизило летальность до 30%. В дальнейшем женщин стали родоразрешать на 2-3 недели раньше положенного срока и переливать резус-отрицательную кровь; смертность снизилась до 20%, а после введения в практику обменных переливаний крови смертность составляет около 10%.
Следует отметить, что заменные переливания нередко дают серьезные осложнения, в первую очередь при нарушении техники переливаний. Необходимо использовать только свежую кровь, хранившуюся ни в коем случае не более 4 дней (лучше не более 2 дней). Вводить кровь следует не очень быстро, не быстрее 10 мл/мин. Иногда причиной смерти становится воздушная эмболия. Введение холодной крови может привести к остановке сердца, приступу удушья. Одним из осложнений заменных переливаний может быть синдром диссеминированного внутрисосудистого свертывания, как при массивных переливаниях крови. На первом этапе этого синдрома возможны тромботические осложнения, в том числе тромбозы портальных вен, затем может развиться выраженная кровоточивость с падением уровня тромбоцитов. Недостаточная асептика может вызвать септические осложнения. Как и все переливания, заменные переливания чреваты опасностью сывороточного гепатита. Заменные переливания, спасающие много новорожденных, можно использовать лишь при серьезных показаниях. Для их определения следят за уровнем непрямого билирубина, исследуют его прирост. У доношенных детей прирост, превышающий 5,2 мкмоль/л, а у недоношенных – 1,7 мкмоль/л, требует заменного переливания крови. Следует иметь в виду, что максимальный уровень билирубина при этой форме наблюдается на 3–4-й день болезни. Заменные переливания рекомендуются лишь при повышении уровня билирубина до 250-300 мкмоль/л. Используется кровь группы 0, совпадающая с резус-принадлежностью ребенка.
У доношенных новорожденных гемолитическая анемия, связанная с резус-несовместимостью, часто тяжелее, чем у детей, рожденных за 2-3 недели до срока. Это связано с меньшим количеством резус-антигена на поверхности эритроцитов у недоношенного ребенка. В отличие от резус-конфликта при болезни АВ0 никогда не прибегают к досрочному родоразрешению.
При нетяжелых формах гемолитической болезни новорожденного, связанной как с резус-несовместимостью, так и с несовместимостью по системе АВ0, можно использовать фенобарбитал, активирующий фермент глюкокуронилтрансферазу, необходимый для глюкуронирования билирубина. Иногда фенобарбитал назначают женщине в течение 2 недель до родов, но чаще лечение фенобарбиталом проводят новорожденному с нерезкой гипербилирубинемией в дозе 4 мг/(кг/сут.). В нетяжелых случаях гемолитической болезни новорожденного используется светотерапия. Электромагнитные волны видимой части спектра (420-460 ммк) переводят непрямой билирубин в безвредные, растворимые в воде соединения (дипиролы), которые легко выделяются из организма. Эффективность такой терапии невелика.
Основные симптомы
Каждая клиническая форма заболевания имеет определенные симптомы. Для отечного вида патологии, являющегося самым тяжелым из всех, характерны следующие проявления:
- бледность кожных покровов и слизистых оболочек;
- обширные отеки подкожной клетчатки и мягких тканей;
- надутый живот из-за увеличенной печени и селезенки;
- желтоватый оттенок околоплодных вод и пуповины;
- низкая оценка по шкале Апгар;
- мышечная гипотрофия;
- глухие тоны сердца;
- нарушение работы дыхательных органов;
- сердечная недостаточность;
- замедленные рефлексы;
- тяжелая анемия;
- скопление жидкости в брюшной полости и предсердной сорочке.
Отечная гемолитическая желтуха нередко приводит к выкидышам, мертворождению и гибели детей. К симптомам анемической формы заболевания относятся:
- анемия;
- бледность кожных покровов;
- отсутствие либо слабо выраженная желтуха;
- одновременное увеличение селезенки и печени;
- незначительное повышение уровня билирубина в крови.
Этот вид патологии протекает легче всего, при этом общее самочувствие малыша остается удовлетворительным. Самой распространенной формой заболевания является желтушная ГБН. Тяжесть проявлений и прогноз зависят от активности разрушения эритроцитов. Распознать этот тип болезни можно по следующим признакам:
- насыщенный желтый оттенок кожных покровов и слизистых оболочек вследствие чрезмерного скопления в кровотоке желчного пигмента билирубина и его производных;
- недостаток красящего пигмента и красных телец в единице объема крови;
- сильное увеличение размеров селезенки и печени;
- развитие желтухи сразу после рождения ребенка либо в течение первых суток – этот процесс со временем прогрессирует;
- вялость — чем больше накапливается билирубин в крови, тем более безжизненным выглядит ребенок;
- угнетение рефлексов;
- мышечная гипотрофия;
- увеличение на 3-4 сутки концентрации токсичного билирубина до критической отметки – более 300 мкмоль/л.
При поражении подкорковых ядер головного мозга патология приобретает ядерную форму. Проявляется это состояние в виде:
- повышения тонуса мышц затылка;
- судорожной позы с тоническим сокращением мышц конечностей, спины и шеи;
- пронзительного «мозгового крика»;
- симптома заходящего солнца.
По прошествии 7 дней кожные покровы приобретают зеленоватый оттенок, каловые массы становятся бесцветными, увеличивается уровень прямого билирубина. Чем раньше возникает у новорожденного желтуха, тем тяжелее течение ГБН.
https://youtube.com/watch?v=TS7Jgs0iJQg
Механизм развития
Как же зарождается гемолитическая болезнь у плода и новорожденного? При несовместимости по резусу через плаценту к женщине попадают антигены. Соответственно, организм беременной реагирует на них выработкой антител к положительным эритроцитам. В результате этого возникают тяжелые для малыша последствия – повреждение печени, селезенки, органов кроветворения и костного мозга, повышение уровня билирубина до критических значений.
Последствия несовместимости по группе крови аналогичные. Происходит токсическое воздействие не только на мозг, но и на все органы. Развивается желтуха, кожа и склеры приобретают желтый оттенок. Наиболее тяжелым последствием является ядерная желтуха, при которой поражается мозг.
Как же зарождается конфликт? Эритроциты малыша унаследуют антигены отца, которые отсутствуют у матери. Соответственно, когда они попадают в ее организм, производятся защитные антитела. Таким образом у новорожденного развивается гемолитическая болезнь.
Переливание крови
В случае тяжелых проявлений заболевания прибегают к оперативному лечению, которое представляет собой заменное (обменное) переливание крови. Показаниями к его применению являются:
- показатели билирубина более 68 мкмоль/л, более 170 мкмоль/л в 1день жизни младенца, 256 мкмоль/л на 2 день, 340-400 мкмоль/л на 3 сутки после рождения;
- тяжелая анемия;
- быстрый прирост гипербилирубинемии – больше чем на 6-8 мкмоль/л в час;
- реакция Кумбса.
Суть этого способа лечения заключается в следующем. Кровь ребенка, содержащая готовые к разрушению эритроциты, через пупочную вену практически полностью заменяется донорским биоматериалом, который не содержит конфликтный антиген и способен противостоять действию антител матери. Для заменного переливания ребенку с Rh+ подбирается донор с Rh-. Это значит, что в результате замены крови в детский организм не попадут эритроциты с Rh+, которые могут разрушиться антителами, циркулирующими по его кровяной системе. В этом случае малыш получит устойчивые к действию антител матери эритроциты с Rh-.
В тяжелых ситуациях однократного переливания бывает недостаточно, поэтому процедуру проводят повторно. Одновременно с этим требуется дезинтоксикация организма. С этой целью с помощью пищевого зонда внутрь вводится жидкость. Также осуществляется внутривенное введение глюкозы, плазмы, раствора «Альбумин».
Лечение
Лечение должно быть направлено на быстрейшее удаление из организма новорожденного токсических продуктов гемолиза (гл. обр. непрямого билирубина), а также антител, способствующих гемолизу, на повышение функциональной способности печени. Наиболее эффективным методом борьбы с гипербилирубинемией при тяжелых и средней тяжести формах Г. б. н. является раннее обменное переливание резус-отрицательной крови одноименной группы. Допустимо переливание и резус-положительной крови. Почасовое нарастание билирубина более 0,25— 0,3 мг% является прямым показанием к немедленному проведению обменного переливания крови. При конфликте по системе AB0: при анти-А-эритробластозе — переливание крови группы А(II) или группы 0(I) с отсутствием или низким содержанием анти-А-антител, а при анти-В- эритробластозе — соответственно группы В(III) или 0 с низким содержанием анти-B-антител. Наиболее целесообразным и легко выполнимым технически является «пуповинный» метод Даймонда: через катетер, введенный в пупочную вену, у ребенка выпускают 20 мл крови, затем ему вводят такое же количество крови донора, повторяя такую процедуру много раз в течение 2—3 час.; в конце трансфузии вводят на 50—60 мл крови больше, чем выпущено. После вливания каждых 100 мл крови необходимо вводить ребенку 1 мл 10% хлорида кальция и 10 мл 20% р-ра глюкозы. Желательно заменить не менее 75% крови ребенка.
Если переливание крови делают через несколько дней после рождения ребенка, когда пупочная вена непроходима, наиболее эффективно ввести кровь в подключичную вену.
Одновременно назначают сердечные средства, витамины К, С, B1, B6, B12, глутаминовую к-ту, гемодез и симптоматическое лечение по показаниям (фенобарбитал и светолечение). В очень легких случаях можно ограничиться повторными трансфузиями небольших количеств R h-отрицательной крови (30—50 мл).
Необходимо обратить особое внимание на тщательный уход и на правильное и достаточное питание ребенка донорским молоком. Молоко матери может содержать антитела, вызывающие гемолиз у ребенка, поэтому начать кормление материнским молоком можно только после того, как они исчезают из молока матери (через 2,5—3 нед
после родов).
При развитии у ребенка анемии проводят антианемическое лечение: назначают витамин В12 внутримышечно по 50 мкг через день, 7— 10 инъекций. При снижении гемоглобина ниже 8,3 г% показано дробное переливание крови — 2—3 раза по 25—30 мл. Детям с остаточными явлениями поражения ц. н. с. назначают витамин B12 по 50 мкг через день, на курс 20 инъекций. В течение года проводят три курса лечения церебролизином и глутаминовой к-той (3 мес. дают ежедневно глутаминовую к-ту по 0,1 г на 1 мес. жизни ребенка, затем в течение 1 мес. внутримышечно по 0,5—1 мл церебролизина ежедневно). После этого курс глутаминовой к-ты повторяется в возрастающих дозах. Показаны массаж и гимнастика.
Симптомы Геморрагической болезни новорожденных:
При ранней форме геморрагической болезни новорожденных в первые дни после рождения у грудничка появляется так называемый гематемезис. Попросту говоря, это рвота с кровью. Также среди симптомов выделяют опасное для жизни легочное кровотечение, кровоизлияния в органы брюшной полости и забрюшинного пространства (частые случаи излияния крови в печень, надпочечники, селезенку ребенка).
Геморрагическая болезнь новорожденных в некоторых случаях начинается, когда плод еще находится в утробе матери. После рождения у малыша находят кровоизлияния внутри черепа, кожные геморрагии. Внутричерепные кровоизлияния могут обнаружиться при помощи метода нейросонографии.
Классическая форма геморрагической болезни возникает у детей, которых матери кормят грудью. Проявления наступают на 3-5-м дне жизни: кровавая рвота, кишечное кровотечение (мелена), кожные геморрагии (петехии, экхимозы), кефалогематомы, кровотечения при отпадении остатка пуповины. Если у ребенка тяжелая гипоксия или родовая травма, то нехватка витамина К может быть диагностирована по кровоизлияниям под апоневроз, внутричерепным кровоизлияниям, внутренним кровотечениям и гематомам.
При мелене у новорожденного ребенка может появиться гипербилирубинемия, потому что в кишечнике происходит усиленный распад эритроцитов. Причиной мелены становится формирование язвочек небольшого размера на слизистой оболочке желудка и двенадцатиперстной кишки. В их генезе главная роль принадлежит избытку у новорождённого глюкокортикоидов (при родовом стрессе), ишемии желудка и кишки. Также причинами кровавой рвоты и кровавого кала становятся пептический эзофагит и гастроэзофагеальный рефлюкс.
Поздняя форма геморрагической болезни новорожденных проявляется такими симптомами:
- внутричерепные кровоизлияния
- мелена
- обширные кожные экхимозы
- кровотечение из пупочной раны
- гематемезис
- кефалогематома
- гематурия
Осложнения при геморрагической болезни у младенцев:
- бледность
- слабость
- снижение артериального давления
- снижение температуры
Все выше перечисленные осложнения объединяются под названием «гиповолемический шок».
Особенности лечения
Лечение желтушного и иного типа гемолитической болезни основывается на тяжести ее течения
Важно быстрее избавить организм от токсинов – продуктов распада эритроцитов. Также требуется терапия по снижению уровня билирубина, чтобы остановить процесс гемолиза (см
также: таблица с нормой билирубина у новорожденных по дням).
ЧИТАЕМ ТАКЖЕ: как снизить повышенный билирубин у новорожденных?
В сложных случаях показано переливание крови, которое делают плоду внутриутробно или после рождения. Другие способы устранения симптомов – гемосорбция (пропускание крови через специальные фильтры) и плазмоферез (удаление из ограниченного объема крови плазмы, содержащей токсины). Однако заменное переливание крови и иные вмешательства имеют четкие показания:
- если непрямой билирубин в пуповинной крови превышает показатель 60 мкмоль/л либо растет со скоростью более чем на 10 аналогичных единиц в час;
- уровень гемоглобина у малыша критический – менее 100 г/л;
- желтуха появилась сразу после рождения или в первые 12 часов.
ЧИТАЕМ ТАКЖЕ: что такое билирубин в крови у новорожденного и его норма
Следует помнить, что переливания крови часто несут осложнения, большинство из которых связано с нарушением техники процедуры. Используется только свежая кровь, хранившаяся не более 2 дней, и низкая скорость переливания
Помимо этого важно, чтобы эритроцитарная масса была близкой к температуре тела, чтобы избежать остановки сердца
Также новорожденным, находящимся в тяжелом состоянии, вводят глюкокортикоиды. Данная терапия возможна в течение недели после родов.
Малышам, имеющим более легкие симптомы, показано консервативное лечение. Как правило, это:
- в/в введение глюкозы, белка;
- применение активаторов ферментов печени;
- назначение абсорбентов, которые помогают связать и вывести из организма токсины;
- использование витаминов и препаратов, стимулирующих работу печени и ускоряющих обменные процессы в организме малыша.
Всем деткам с признаками пожелтения кожи назначают фототерапию. Эта процедура подразумевает воздействие на кожные покровы крохи флюоресцентного света (белого или синего). Такие мероприятия выводят из организма непрямой билирубин, трансформируя его в водорастворимые вещества.
Также фототерапия проводится в целях профилактики возникновения гипербилирубинемии, если имела место гипоксия плода, и нарушений терморегуляции. Часто процедуру назначают недоношенным малышам.
Начинать лактацию при гемолитической болезни можно лишь после разрешения лечащего врача. Как правило, прикладывание к груди осуществляется только через три недели после рождения. За этот период из молока матери полностью выводятся антитела, а пока малыша кормят смесью или донорским молоком.

Прививки, которые принято делать еще в роддоме, при желтухе могут быть отложены. В частности, БЦЖ делают немного позже.
Что провоцирует / Причины Геморрагической болезни новорожденных:
Биологическая роль витамина К в организме заключается в том, что он активирует процессы гамма-карбоксилирования остатков глутаминовой кислоты в факторах свёртывания крови:
- антигемофильном глобулине В
- протромбине
- факторе Стюарта-Прауэра
Также он активирует процессы в протеинах С и S плазмы, которые принимают участие в противосвёртывающих механизмах. Если в организме дефицит витамина К, в печени формируются неактивные акарбокси-факторы II, VII, IX и X, которые не связывают кальций и не принимают активного участия в процессах свертывания крови.
Через плаценту витамин К проникает слабо. Среди факторов, способствующих появлению первичной нехватке витамина К у младенца, выделяют:
- прием беременной женщиной антикоагулянтов непрямого действия
- рождение ребенка недоношенным
- прием антибиотиков широкого спектра действия, противосудорожных препаратов беременной
- гепато- и энтеропатии
- гестозы
- дисбактериозы кишечника
У недоношенных детей снижен синтез полипептидных предшественников плазменных факторов (ПППФ) свёртывания крови в печени.
При вторичной геморрагической болезни нарушение синтеза ПППФ свёртывания крови становится результатом болезней печени, например, гепатита. Также нехватка витамина К может быть вызвана назначением антагонистов витамина К – кумарина и неодикумарина. У ребенка может быть низкий уровень в крови витамина К или повышенное содержание PIVKA.
Диагностика гемолитической болезни плода
Диагностировать несовместимость двух организмов (матери и плода) на сегодняшний день является обязательным мероприятием во время беременности. При постановке на учет врач-гинеколог задает перечень вопросов каждой женщине, собирает полный анамнез с последующими клиническими заключениями. В группу риска попадают беременные, которые имели в прошлом:
- внутриутробную гибель плода;
- выкидыш;
- постоянную невынашываемость плода;
- уже наличие детей с гемолитической болезнью.
Диагностика беременной будет заключаться в сдачи анализа крови, где можно будет точно выявить резус-фактор и группу крови беременной. При Rh (-) требуется постоянный контроль за наличием антител в крови беременной.
Также необходимо провести следующие диагностические исследование, направленные на выявление специфики развития ребенка внутриутробно:
- допплерография маточно-плацентарного кровотока плода;
- УЗИ плода;
- кардиотокография плода — исследование сердца с подсчетом ударов в минуту.
При развитии гемолитической болезни у плода отмечается кислородное голодание, а также возможно отставание в развитии. Для диагностики необходимо постоянно проводить допплерографию на фоне контролирующего УЗИ.
Диагностические мероприятия при возможной гемолитической болезни плода требуют сдачи анализов крови на выявление резус-фактора и группы крови, а также наличие билирубина.
ПОНЯТИЕ ГЕМОЛИТИЧЕСКОЙ БОЛЕЗНИ НОВОРОЖДЕННЫХ (ГБН)
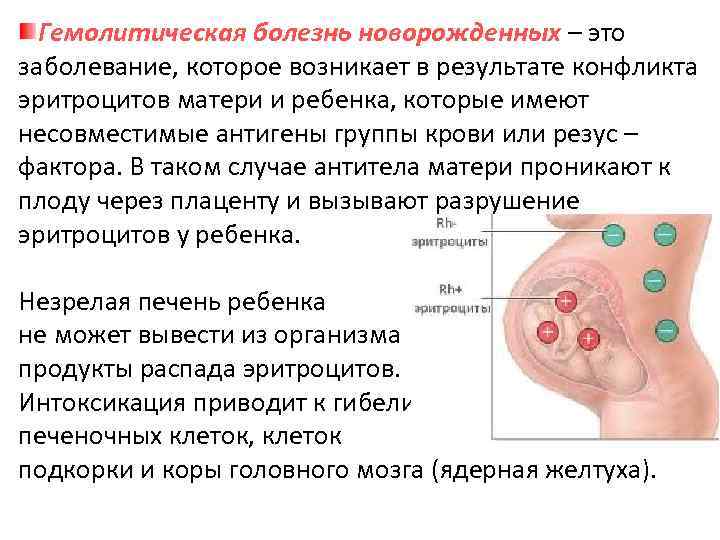
Гемолитическая болезнь плода и новорожденного – это врожденное заболевание, которое может заявить о себе и когда младенец еще находится в утробе матери, и когда он уже появился на свет.
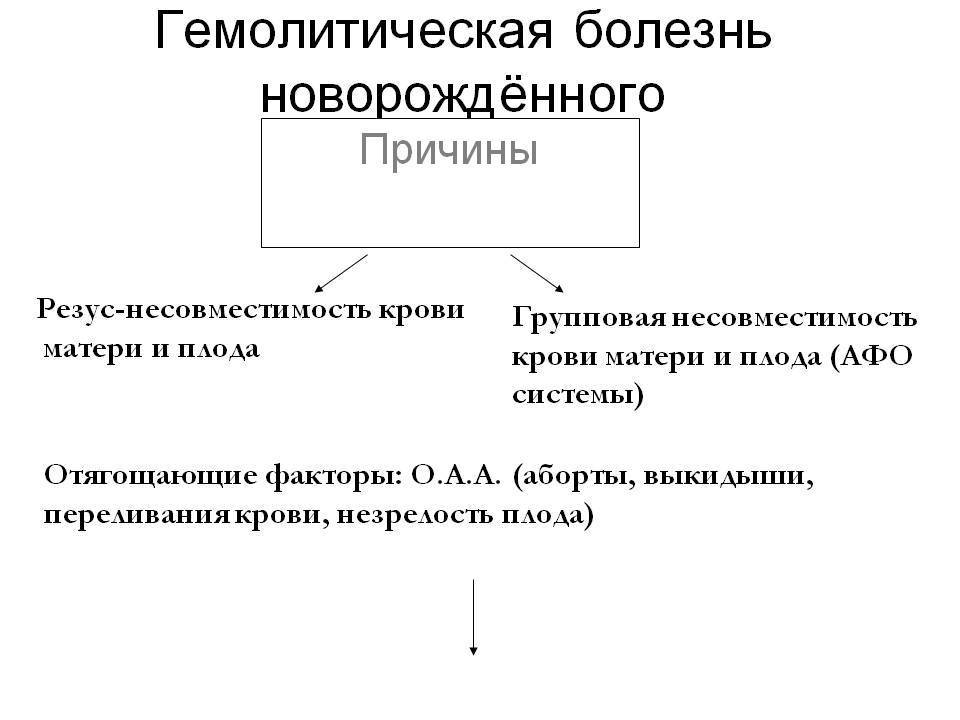
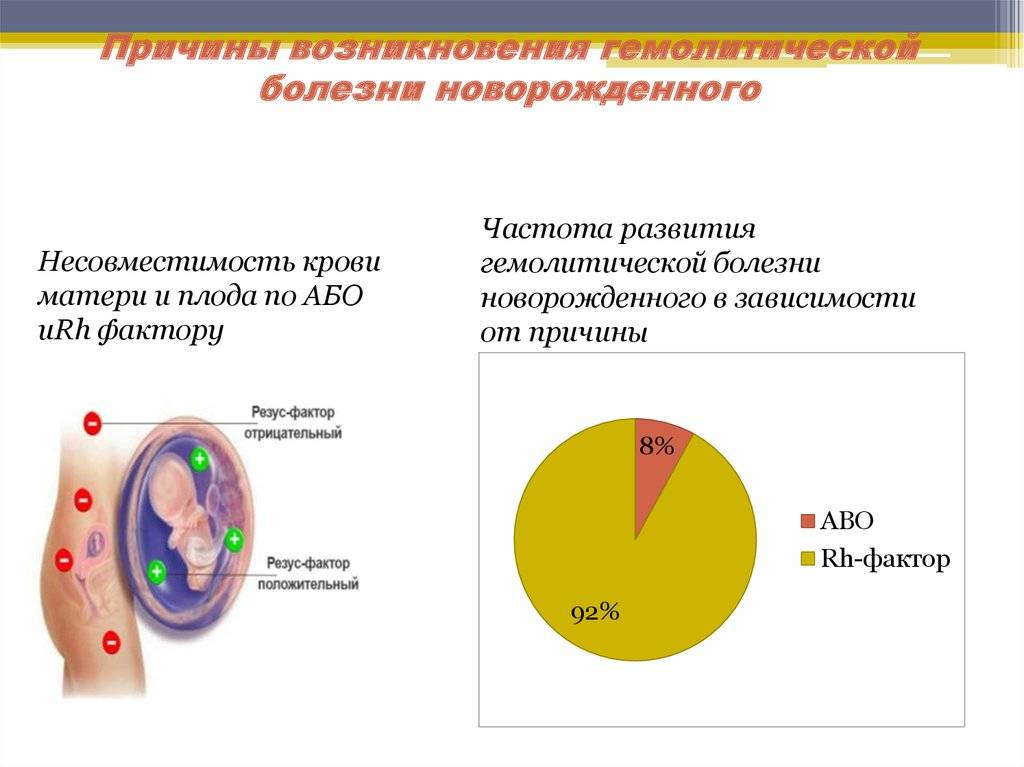
По своей сути это иммунологическое противостояние двух родственных организмов – организма матери и организма ребенка. Причина этого конфликта, как ни парадоксально, – несовместимость крови матери с кровью плода, в результате которой разрушаются эритроциты ребенка.
Механизм развития ГБН
Оболочка эритроцита человека «заселена» различными антигенами (АГ), их более 100 видов. Ученые сгруппировали все АГ в эритроцитарные системы, которых известно уже более 14 (АВ0, Rh, Кид, Келл, Даффи и др.).
В систему резус (Rh) входят АГ, ответственные за резусную принадлежность крови: Rh (+) или Rh (-). В систему АВ0 – АГ, определяющие групповую принадлежность крови человека: В и А. Антигены обеих этих систем способны и готовы при встрече с соответствующими антителами (АТ) мгновенно запустить иммунный ответ. В крови в норме АТ к АГ своих родных эритроцитов отсутствуют.
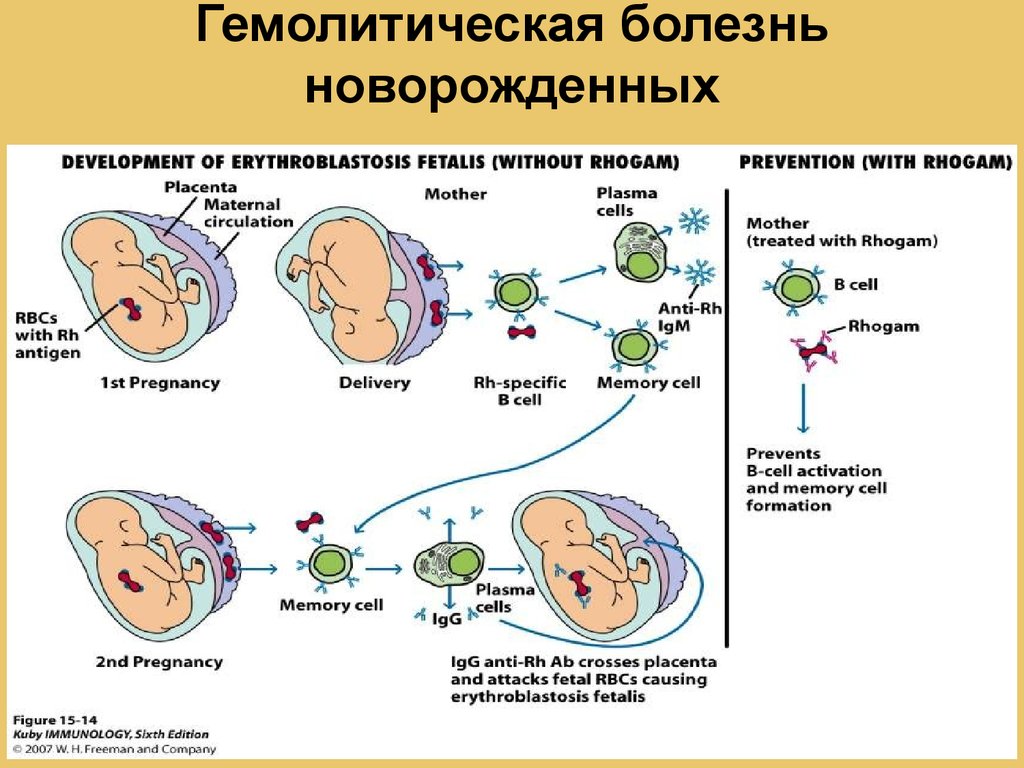
Что же происходит при гемолитической болезни плода и новорожденного? В кровь ребенка через плаценту из крови матери проникают АТ, подходящие, как ключ к замку, к антигенам эритроцитов плода. Их встреча дает старт иммунной реакции, результат которой – гемолиз (разрушение) эритроцитов ребенка. Но откуда в крови матери взялись АТ к эритроцитарным АГ ребенка?
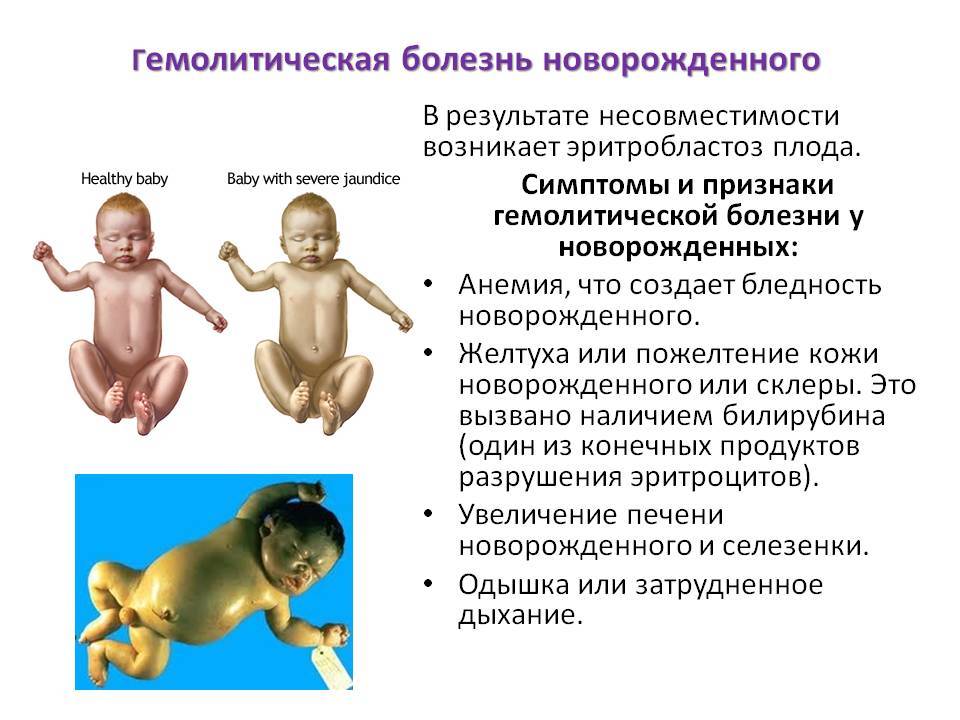
Гемолитическая болезнь новорожденных – что это?
ГБН у новорожденных – серьезная патология, встречающаяся во время вынашивания и после родов у плода и ребенка. При заболевании у недавно родившегося младенца уничтожаются красные кровяные тельца (эритроциты). Патология может возникнуть и во время вынашивания ребенка, поэтому фиксируются случаи ГБН у плода во внутриутробном периоде.
Иммунитет мамы воспринимает красные кровяные тельца ребенка, как врагов, и начинает их атаковать и уничтожать. Заболевание требует незамедлительного принятия мер. В ином случае ГБН приведет к плачевным последствиям вплоть до летального исхода новорожденного.

Приобретенные гемолитические анемии
Иммунные гемолитические анемии
Различают 4 типа иммунных гемолитических анемий:
- аутоиммунные;
- изоиммунные;
- гетероиммунные;
- трансиммунные.
При аутоиммунных анемияхИзоиммунные анемииГетероиммунные анемииинфекцийТрансиммунные анемииаутоиммунная анемия
Анемии из-за механического разрушения эритроцитов
К данной группе заболеваний относят:
- маршевую гемоглобинурию;
- микроангиопатическую гемолитическую анемию;
- анемию при пересадке механических клапанов сердца.
Маршевая гемоглобинурияМикроангиопатическая гемолитическая анемиягломерулонефритахтромбоцитовАнемия при пересадке механических клапанов сердцаартериального давлениятемпературы
Профилактика
Все женщины, находящиеся под наблюдением женских консультаций, особенно в период беременности, должны быть обследованы на резус-фактор и группу крови. Потенциальную возможность сенсибилизации имеют женщины с резус-отрицательной кровью, если у мужа кровь резус-положительная, и женщины с кровью группы 0, если у мужа кровь группы А, В и АВ. В этих случаях беременные должны находиться под особым наблюдением консультации; их кровь необходимо исследовать на наличие антител неоднократно.
Для предупреждения сенсибилизации было предложено много воздействий, себя не оправдавших. Заслуживают внимания, но требуют дальнейшей проверки на практике следующие средства: назначение «резус-отрицательным женщинам» после первой беременности «резус-положительным плодом» анти-Rh-иммуноглобулина; плазмафорез и частично-обменные гемотрансфузии во время беременности; переливание крови плоду, проводимое внутриматочно, назначение кортизона, преднизолона в последние 3 мес. беременности, подсадка кожи мужа.
Беременных, у которых быстро нарастает титр антител, особенно если предыдущие беременности заканчивались у них неблагополучно, за 3—4 нед. до родов следует помещать в дородовое отделение родильного дома.
После выписки из родильного дома дети, перенесшие Гемолитическую болезнь новорождённых, должны находиться под систематическим наблюдением педиатра и невропатолога.
См. также Гемолитическая анемия.
Библиография: Гуревич П. С. Об особенностях изменений сосудов при гемолитической болезни новорожденных, Арх. патол., т. 28, № 8, с. 60, 1966; он же, К иммуноморфологии гемолитической болезни новорожденных, там же, т. 34, № 1, с. 12, 1972; Кассирский И. А. и Алексеев Г. А. Клиническая гематология, с. 260, М., 1970; Поттер Э. Патологическая анатомия плодов новорожденных и детей раннего возраста, пер. с англ., М., 1971; Руководство по применению крови и кровезаменителей, под ред. А. Н. Филатова, с. 196, Л., 1973; Таболин В. А. Билирубиновый обмен и желтухи новорожденных, М., 1967; Тимошенко Л. В. Гемолитическая болезнь плода и новорожденных, М., 1968, библиогр.; Тур А. Ф. Гематология детского возраста, Л., 1963, библиогр.; Фанкони Г. и Вальгрен А. Руководство по детским болезням, пер. с нем., с. 202, М., 1960; Dausset J. Immuno-hematologie biologique et clinique, P., 1956; DayR. a. Johnson L. Kernicterus, в кн.: Progr. Hematol., ed. by L. M. Tocantins, v. 2, p. 133, N. Y.—L., 1959, bibliogr.; Odell G. B. The dissociation of bilirubin from albumin and its clinical implications, J. Pediat., v. 55, p. 268, 1959; Waters W. J. The origin of jaundice in the newborn, Amer. J. Dis. Child., V. 100, p. 785, 1960; Wong Y. K. Shuttlewort h°G. R. a. Wood B. S. Effect of albumin administration on prototherapy for neonatal jaundice, Arch. Dis. Childh., y. 47, p. 241, 1972; Yeung C. Y. Blood sugar changes in neonatal hyperbi-lirubinaemia and phenobarbitone therapy, ibid., p. 246.
А. Ф. Тур, В. А. Таболин; Т. Е. Ивановская (пат.ан.).
Общая информация
Эритроциты – клетки красного цвета, которые являются форменными элементами крови человека. Они выполняют очень важную функцию: доставляют кислород из легких к тканям и осуществляют обратный транспорт углекислого газа.
На поверхности эритроцитов находятся агглютиногены (белки-антигены) двух типов А и В, а плазме крови присутствуют антитела к ним – агглютинины α и ß – анти-А и анти-В соответственно. Различные комбинации этих элементов служат основой для выделения четырех групп по системе АВ0:
- 0(I) – нет обоих белков, есть антитела к ним;
- A (II) – есть белок А и антитела к В;
- B (III) – есть белок В и антитела к А;
- AB (IV) – есть оба белка и нет антител.
На оболочке эритроцитов находятся и другие антигены. Наиболее значимый из них – антиген D. При его наличии считается, что кровь обладает положительным резус-фактором (Rh+), а при отсутствии – отрицательным (Rh-).
Группа крови по системе АВ0 и резус-фактору имеет огромное значение во время беременности: конфликт крови матери и ребенка приводит к агглютинации (склеиванию) и последующему разрушению красных клеток, то есть к гемолитической болезни новорожденных. Она обнаруживается у 0,6% детей и без адекватной терапии приводит к тяжелым последствиям.
Лечение гемолитической анемии
При развитти гемолитической анемии эффективное лечение намного сложнее, чем любых других ее видов. Это связано с тем, что повлиять на механизм запуска гемолиза не всегда возможно. Общий план лечебных мероприятий может включать в себя:
- Гемотрансфузии отмытых эритроцитов. Показано при снижении показателей красной крови до критических цифр;
- Применение препаратов фолиевой кислоты и витамина В12;
- Трансфузии свежезамороженной плазмы и человеческого иммуноглобулина;
- Введение глюкокортикоидных гормонов (дексаметазон, преднизолон, метилпреднизолон, кортинеф);
- Применение цитостатиков. Показано исключительно при аутоиммунной гемолитической анемии;
- Профилактика инфекционных осложнений и обострений имеющейся хронической патологии;
- Оперативное лечение в виде спленэктомии (удаления селезенки). Метод обеспечивает относительно неплохой прогноз на выздоровление. Не эффективен при анемии Минковского-Шоффара и других типах наследственного гемолиза.
Любая гемолитическая анемия, борьба с которой начата несвоевременно – сложная проблема. Недопустимо пытаться справиться с ней самостоятельно. Ее лечение должно быть комплексным и назначается исключительно квалифицированным специалистом на основании тщательного обследования пациента.