Диагностика при одышке
Одышка — неспецифический симптом многих патологий, поэтому диагностика начинается со сбора анамнеза с анализом сопутствующих симптомов. Затем проводится тщательное физическое обследование.
Понять происхождение одышки помогут ответы на следующие вопросы:
- На протяжении какого времени и при каких обстоятельствах возникла одышка, резко или с постепенным нарастанием?
- Курит ли больной?
- Какими заболеваниями болеет или болел ранее?
Врач собирает сведения о любых заболеваниях, передающихся по наследству: муковисцидоз, астма или инфаркт миокарда. По необходимости назначаются лабораторные и визуальные тесты.
ДЫХАТЕЛЬНЫЕ РАССТРОЙСТВА У НОВОРОЖДЕННЫХ
Синдром дыхательных расстройств новорожденного проявляется в первую очередь дыхательной недостаточностью.
Наиболее
часто синдром дыхательных расстройств наблюдается у недоношенных детей,
что связано с незрелостью системы сурфактанта (созревание системы
сурфактанта завершается к 35-36 нед) и его дефицитом к моменту рождения.
Недостаток сурфактанта – поверхностно активного вещества,
синтезируемого альвеолоцитами 2-го типа, – приводит к спадению альвеол
на выдохе и в результате, к снижению площади газообмена в легких,
гипо-ксемии и гиперкапнии. Незрелость системы сурфактанта приводит к
развитию гиалиновых мембран, отечно-геморрагического синдрома и др.
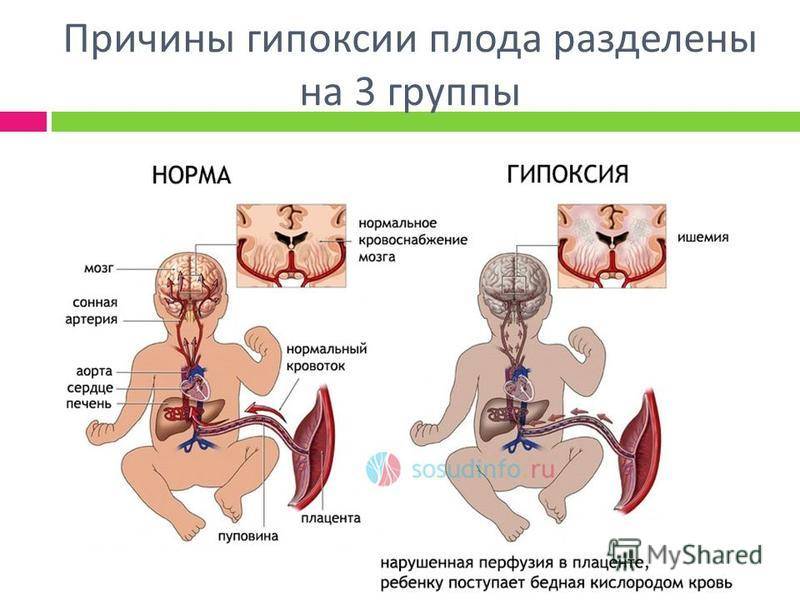
Гипоксия
плода как патогенетический фактор синдрома дыхательных расстройств
имеет не меньшее значение, чем гестационный возраст к моменту рождения.
Гипоксия может приводить к вазоконстрикции и гипоперфузии легких,
инактивации альвеолярного сурфактанта.
Одной из причин
синдрома дыхательных расстройств является аспирация околоплодных вод,
мекония и крови, которые вызывают обструкцию дыхательных путей и
повреждают сурфактантную систему легких, в результате чего у
новорожденных развивается дыхательная недостаточность.
Развитию
синдрома дыхательных расстройств способствуют задержка резорбции
фетальной жидкости из дыхательных путей новорожденных, персистирующие
фетальные коммуникации, а также пневмония.
Острое
развитие дыхательной недостаточности в первые часы и дни после рождения
может быть обусловлено пороками развития верхних дыхательных путей и
легких (атрезия хоан, пищеводно-трахеальные свищи, долевая эмфизема,
агенезия и гипоплазия легких, поликистоз, диафрагмальная грыжа).
Признаки гипоксии. Шкала Апгар
Оценку состояния ребенка проводят сразу после рождения, в первую минуту и через 5 минут. Для этого используется шкала, разработанная Вирджинией Апгар, учитывающая и добавляющая следующие показатели, каждый из которых оценивается от 0 до баллов:
По сумме баллов определяют отсутствие или наличие гипоксии и ее степень:
Легкая гипоксия определяется практически у всех новорожденных на первой минуте жизни и исчезает в течение 5 минут самостоятельно.
Умеренная гипоксия новорожденного требует некоторого лечения, состояние ребенка нормализуется через несколько дней. При выраженной гипоксии или удушье проводят неотложные реанимационные мероприятия, назначают комплексное лечение, в дальнейшем ребенок находится под наблюдением.
Клиника гипоксии новорожденных, как правило, манифестирует, и диагноз устанавливается сразу после рождения ребенка. Признаками этого состояния являются тахикардия с постепенной сменой брадикардией (менее 100 ударов в минуту), нарушение сердечного ритма, аускультация сердечных шумов, бледность кожных покровов, цианоз носогубного треугольника и конечностей.
Отмечают неровное дыхание или его отсутствие, снижение или отсутствие двигательной активности (ребенок вялый или не двигается), наличие мекония в амниотической жидкости (зеленые воды). Повышение свертываемости крови, что вызывает тромбоз сосудов и кровоизлияния в ткани.
В дальнейшем, если гипоксия была пропущена в первые минуты жизни ребенка, присоединятся следующие признаки:
- Постоянная сонливость;
- Беспокойный, испуганный сон;
- Мраморность кожи конечностей;
- Ребенок быстро замерзает (при купании, переодевании);
- Беспокойное и капризное поведение, беспричинный плач;
- Тремор лицевых мышц во время плача или в покое.
Гипоксия новорожденного приводит к развитию гипоксической энцефалопатии (поражение головного мозга), которая подразделяется на степени тяжести:
Легкая – сонливость или возбуждение новорожденного, которые проходят через 5-7 дней;
Умеренная – помимо сонливости и/или возбуждения отмечается беспричинный плач, судороги, отказ держаться за руки, быстрое замирание;
Тяжелая – выраженная сонливость и заторможенность, развитие психомоторного возбуждения или комы с непрекращающимися судорогами.
Профилактика гипоксии
Как избежать гипоксии плода?
Придерживайтесь следующих правил. Это то, что доступно каждой женщине и часто требует лишь вашего времени и немного постоянства.
Более подробно о том, как вести себя на последних неделях беременности, готовиться к родам и справиться с волнением перед предстоящими родам, говорим в рамках курса Пять шагов к успешным родам>>>
Во-первых, о вредных привычках нужно сразу забыть;
Курение и алкоголь наносят непоправимый вред здоровью малыша.
Когда беременная курит, происходит спазм сосудов плода. Никотин способствует истончению плаценты, увеличивается риск ее отслойки. Затрудняется попадание кислорода к матке и малышу.
Нужно как можно чаще гулять на свежем воздухе;
Желательно, чтобы эти прогулки были в парке или в лесу, где воздух более чист. Также рекомендуется постоянно проветривать помещение. Даже в холодное время. Особенно полезно проветривание комнаты перед сном.
Правильное питание очень важно для беременной женщины;
Но, помимо избегания тяжелой для желудка (острой, жирной и сладкой пищи), важно, чтобы рацион будущей мамы был полезен и разнообразен. Употребление одних и тех же блюд может приводить к недостатку важных витаминов и полезных веществ
Употребление одних и тех же блюд может приводить к недостатку важных витаминов и полезных веществ.
Обязательно в рационе должны присутствовать продукты, богатые железом. К ним относятся: печень, морская капуста, яблоки, гречка, горох, тыквенные семечки, миндаль, фасоль, чернослив, изюм, курага, шоколад.
- Нельзя забывать про воду. Употребление достаточного количества воды поможет избежать отечности (подробно об этом читайте в статье Отеки при беременности>>>);
- Занятия спортом и гимнастикой помогут избежать многих патологий и заболеваний;
Главное правило – нагрузки должны быть умеренными. Можно выбрать тот вид спорта, который больше понравился. Например, йогу для беременных, плавание и т.д.
Но, помимо физической активности, будущей маме важно полноценно отдыхать. Здоровый сон позволяет восстановить энергию, а также избавиться от переживаний и стрессов
Последствия гипоксии для ребенка могут быть самыми разными. Лучше уделить больше внимания профилактике и настроиться на хорошее.
- Маловодие при беременности
- Низкое давление при беременности
- Белые выделения при беременности
Профилактика Гипоксии плода:
Острую гипоксию плода предотвратить практически невозможно. Но есть методы, позволяющие провести профилактику хронической. Прежде всего, у роженицы не должно быть вредных привычек (курение, алкоголизм, наркомания и т.д.). Также не должно быть такой привычки как курение у ближайшего окружения беременной, поскольку пассивное курение также негативно сказывается на состоянии плода, какой бы срок вынашивания не был.
Беременная должна достаточное количество времени проводить на свежем воздухе. Если она проживает в большом городе или мегаполисе, лучше всего гулять в парках, чаще выезжать на природу, где гораздо меньше загазованность. Если беременная проживает в индустриальной зоне или городе с загрязненным любыми веществами воздухе, лучше переехать в более чистую зону.
Следует регулярно посещать врача, сдавать анализы в те сроки, которые были приписаны наблюдающим врачом. Назначенные обследования игнорировать не стоит
Важно следить, чтобы в рационе женщины были продукты с большим содержанием железа. Это позволяет избежать железодефицитной анемии, которая часто вызывает хроническую гипоксию плода. При посещении врача не забудьте рассказать ему о болезнях органов дыхания и других хронических заболеваниях, если таковые есть у беременной
Следует каждый день проветривать жилье. При всех беспокоящих симптомах (ненормальные толкания плода, боли в животе, выделения и т.п.) следует срочно обращаться к врачу
При посещении врача не забудьте рассказать ему о болезнях органов дыхания и других хронических заболеваниях, если таковые есть у беременной. Следует каждый день проветривать жилье. При всех беспокоящих симптомах (ненормальные толкания плода, боли в животе, выделения и т.п.) следует срочно обращаться к врачу.
Выше перечисленные методы не могут на 100% гарантировать отсутствие гипоксии и асфиксии плода. Всё же они значительно повышают шансы на нормальное развитие и рождение плода.
Клиническая картина заболевания
В зависимости от стадии заболевания и степени его выраженности, развиваются разные признаки гипоксии. Острая форма развивается спустя несколько минут или часов (подострая форма) с момента воздействия фактора, который вызвал развитие болезни. Для данной формы характерна более выраженная клиническая картина, которая, при отсутствии медицинской помощи, вызывает необратимые изменения в организме.
Хроническая форма гипоксии развивается медленно, в течение нескольких месяцев или даже лет. В этот период организм адаптируется к изменениям, но необратимые последствия все равно развиваются.
Причины гипоксии
На развитие гипоксии влияет множество факторов:
Это негативно сказывается не только на общем самочувствии, но и на формировании плода, кровотоке и других системах жизнеобеспечения.
- Резус-конфликт;
- Инфекционные заболевания во время беременности;
- Аномалии развития;
- Неправильное расположение пуповины (обвитие, выпадение);
- Длительный токсикоз, гестоз;
- Многоплодная беременность;
- Маловодие, многоводие;
- Патологии плаценты;
- Психологический фактор: сильный стресс и невроз;
- Аномальное строение матки и репродуктивных органов;
- Плохое питание;
- Негативная экологическая ситуация;
- Применение седативных средств, анестезии во время родов.
Беременность желательно планировать. Это позволяет выявить потенциальные угрозы и риски. Одним из важнейших моментов является постоянное наблюдение у гинеколога в период вынашивания плода.
ВНУТРИУТРОБНЫЕ ИНФЕКЦИИ
Внутриутробное инфицирование плода не всегда сопровождается развитием инфекционного заболевания, что объясняется мобилизацией иммунитета и защитных механизмов в системе мать-плацента-плод.
Выделяют вирусные заболевания эмбриона и плода и заболевания, вызванные бактериальной флорой.
Для обозначения инфекций со сходными клиническими проявлениями используют аббревиатуру TORCH: Т – токсоплазмоз, О – другие (other) инфекции (сифилис, хламидиоз, энтеровирусные инфекции, гепатиты А и В, гонорея, листериоз), R – краснуха (rubella), С – цитомегаловирусная инфекция (cytomegalia), Н – герпесвирусная инфекция (herpes).
Значительное место среди многообразных возбудителей внутриутробной инфекции занимают грамотрицательные аэробные бактерии, неспорообразующие анаэробы, микоплазмы, стрептококки группы В, дрожжеподобные грибы.
Тяжесть и клинические проявления внутриутробной инфекции зависят от вида возбудителя, его вирулентности, массивности обсеменения иммунного статуса организма беременной, срока гестации, а также путей проникновения возбудителя в организм.
Внутриутробная инфекция, развившаяся в первые 3 мес гестации, может стать причиной инфекционных эмбриопатий, врожденных пороков развития плода, первичной плацентарной недостаточности, неразвивающейся беременности, самопроизвольного выкидыша. Более неблагоприятны в отношении эмбриопатий микроорганизмы с внутриклеточным циклом развития (вирусы), обладающие высоким тропизмом к эмбриональным тканям.
Основные причины одышки при заболеваниях сердца и сосудов
Расстройства, связанные с нормальным сердечным выбросом. Одышка при физической нагрузке может быть следствием не только низкой эффективности сердечно-сосудистой системы, вызванной недостаточной подготовкой, но и нарушений диастольного процесса миокарда в течении гипертонической болезни, стеноза аорты и гипертрофической кардиомиопатии. Хроническая одышка может сопровождать перикардит.
Расстройства, связанные с увеличением сердечного выброса. Затруднение дыхания при физических нагрузках из-за увеличения сердечного выброса может наблюдаться при легкой или умеренной анемии, пороках сердца, ишемической болезни сердца.
Расстройства, связанные со снижением сердечного выброса. Патологические состояния, являющиеся прямым следствием ишемической болезни сердца и кардиомиопатий, не вызванных ишемией, вызывают увеличение конечного диастолического объема левого желудочка и конечного диастолического давления, и таким образом связаны с вторичным повышением давления в легочных капиллярах. Способствует образованию одышки интерстициальный отек.
Все патологии сердечно-сосудистой системы, сопровождающиеся одышкой:
- застойная сердечная недостаточность;
- инфаркт миокарда;
- стабильная и нестабильная стенокардия;
- перикардит — воспаление тканей, выстилающих сердце;
- тампонада перикарда;
- дефекты клапанов;
- стеноз аорты;
- митральный стеноз;
- аортальная недостаточность;
- митральная недостаточность;
- рестриктивная дилатационная гипертрофическая кардиомиопатия;
- сердечная аритмия;
- одышка от неврологических заболеваний;
- опухоль головного мозга;
- печеночная энцефалопатия;
- болезнь Гийена-Барре;
- миастения Гравис;
- рассеянный склероз;
- БАС — боковой амиотрофический склероз;
- мышечная дистрофия Дюшенна и Беккера;
- кровоизлияние в мозг.
Лечение преэклампсии
Преэклампсия опасна и для матери, и для ребенка. Даже если состояние женщины нетяжелое, нужно наблюдение и сохранение беременности в стационаре. При тяжелом состоянии может потребоваться экстренная помощь.
Тактику лечения выбирают в зависимости от тяжести патологии и срока беременности. Лечение ведут в нескольких направлениях².
Снижение артериального давления
Для этого подходят не все антигипертензивные средства. Например, ингибиторы АПФ, антагонисты рецепторов ангиотензина II и некоторые другие препараты не рекомендованы. Врач может назначить метилдопу. Также возможно применение альфа-адреноблокаторов, нифедипина, клонидина. Выбирать препараты для снижения артериального давления и рассчитывать дозировку должен врач. При антигипертензивной терапии нужен постоянный контроль артериального давления, а также периодические УЗИ для контроля состояния плода.
Противосудорожная терапия
Предполагает внутривенное введение сульфата магния. Рекомендовано при тяжелой преэклампсии, но врач может применять магнезию и при умеренной преэклампсии, а также для профилактики, если есть риск ее развития. Магнезиальную терапию применяют не дольше 5-7 дней. Сульфат магния вводится, чтобы предупредить появление новых судорог, а также в течение суток после родов².
Родоразрешение
Преэклампсию нельзя вылечить, и единственный способ избавиться от нее — родить. Пока она остается умеренной, можно контролировать ее под наблюдением врачей, чтобы роды не были слишком ранними. Однако если есть экстренные показания, в неотложном порядке проводят родоразрешение. Оно необходимо при признаках отслойки плаценты, острой гипоксии плода, при кровотечении из родовых путей, при угрозе жизни матери. Состояние женщины стабилизируют до родов. Если возможно, роды проходят естественным путем, если нет, делают кесарево сечение.
 Женщинам с преэклампсией часто рекомендуют экстренное кесарево сечение. Фото: Nasimi / Depositphotos
Женщинам с преэклампсией часто рекомендуют экстренное кесарево сечение. Фото: Nasimi / Depositphotos
Срок беременности, на котором возникла преэклампсия, влияет на тактику лечения:
- до 22-24 недель — считается, что беременность угрожает жизни женщины, и ее прекращают;
- от 25 до 33 недель — беременность сохраняют, если не развивается неконтролируемая артериальная гипертензия, нет опасности для матери или ребенка;
- после 33-34 недель — подготовка к родам и родоразрешение (кесарево сечение).
В каждом случае решение о родоразрешении, сохранении или прерывании беременности должен принимать врач с учетом предполагаемых рисков, динамики состояния матери и плода.
При тяжелой преэклампсии женщине может потребоваться экстренная помощь с госпитализацией в палату интенсивной терапии или реанимации. В течение суток после родов необходимо наблюдение в палате интенсивной терапии. В восстановительный период нужно контролировать содержание белка в моче, показатели функции печени, артериальное давление. Если оно остается высоким спустя шесть недель после родов, нужна консультация терапевта или кардиолога. Кроме этого женщине, пережившей преэклампсию, может быть назначено МРТ головного мозга.
Применение дексаметазона
При тяжелой преэклампсии, развивающейся на сроке до 34 недель, возникает риск преждевременных родов. Для плода это опасно развитием РДС (респираторный дистресс-синдром) — тяжелого дыхательного расстройства, которое возникает в связи с незрелостью легких новорожденного. Для профилактики РДС у ребенка женщине могут быть рекомендованы инъекции дексаметазона, глюкокортикостероида, который ускоряет развитие тканей легких у плода⁵. Терапию желательно закончить как минимум за 48 часов до родов.
Наблюдение после родов
Преэклампсия проходит после завершения беременности, но для женщины сохраняется повышенный риск сердечно-сосудистых заболеваний. После родов в течение нескольких недель нужно измерять артериальное давление. Пока оно не нормализуется, может требоваться прием антигипертензивных препаратов. Если артериальное давление остается высоким спустя 12 недель, нужно обратиться к терапевту или кардиологу для лечения гипертонии.
Этиология
Причины внутриутробной гипоксии плода – патологии, которые протекают в материнском организме, а также воздействие внешних неблагоприятных факторов. Риск возникновения этого расстройства может возникнуть из-за таких заболеваний женщины, как:
- порок сердца;
- гипертония;
- различные заболевания почек;
- хронический бронхит или бронхиальная астма;
- сахарный диабет;
- преэклампсия и эклампсия.
 Причины гипоксии плода
Причины гипоксии плода
Если по каким-либо причинам срок беременности превышает девять месяцев, то это может также стать поводом к появлению гипоксии плода.
Вторую группу причин составляют процессы, проходящие непосредственно в утробе матери:
- нарушение потока крови в плаценте;
- обматывание пуповины вокруг шеи ребёнка;
- перегораживание плацентой родового прохода из матки;
- внутриутробное заражение ребёнка;
- беременность двумя, тремя и более плодами;
- увеличение объёма околоплодной жидкости;
- усложнение прохода малыша по родовому каналу, чаще всего возникает по причине больших объёмов или неправильной позы малыша;
- продолжительное передавливание головы, шеи ребёнка при родах;
- повреждение целостности матки.
Кроме того, причинами гипоксии плода могут служить внешние факторы:
- злоупотребление женщиной в период беременности спиртными напитками, никотином или наркотиками;
- отравление химическими веществами;
- приём большого количества лекарственных препаратов;
- плохая экология и высокая загрязнённость воздуха в том месте, где проживает будущая мать.
Профилактика Гипоксии плода:
Острую гипоксию плода предотвратить практически невозможно. Но есть методы, позволяющие провести профилактику хронической. Прежде всего, у роженицы не должно быть вредных привычек (курение, алкоголизм, наркомания и т.д.). Также не должно быть такой привычки как курение у ближайшего окружения беременной, поскольку пассивное курение также негативно сказывается на состоянии плода, какой бы срок вынашивания не был.
Беременная должна достаточное количество времени проводить на свежем воздухе. Если она проживает в большом городе или мегаполисе, лучше всего гулять в парках, чаще выезжать на природу, где гораздо меньше загазованность. Если беременная проживает в индустриальной зоне или городе с загрязненным любыми веществами воздухе, лучше переехать в более чистую зону.
Следует регулярно посещать врача, сдавать анализы в те сроки, которые были приписаны наблюдающим врачом. Назначенные обследования игнорировать не стоит
Важно следить, чтобы в рационе женщины были продукты с большим содержанием железа. Это позволяет избежать железодефицитной анемии, которая часто вызывает хроническую гипоксию плода
При посещении врача не забудьте рассказать ему о болезнях органов дыхания и других хронических заболеваниях, если таковые есть у беременной. Следует каждый день проветривать жилье. При всех беспокоящих симптомах (ненормальные толкания плода, боли в животе, выделения и т.п.) следует срочно обращаться к врачу.
Выше перечисленные методы не могут на 100% гарантировать отсутствие гипоксии и асфиксии плода. Всё же они значительно повышают шансы на нормальное развитие и рождение плода.
Что такое преждевременная отслойка плаценты и от чего она происходит
Преждевременная отслойка плаценты – это осложнение, которое может наступить во время беременности и родов, до рождения ребенка. По статистическим данным, преждевременная отслойка плаценты при беременности происходит в 0.4-1.4% случаев. Несмотря на низкий процент вероятности, преждевременная отслойка плаценты – серьезное состояние, которое требует быстрой и квалификационной помощи врачей.
Преждевременная отслойка плаценты может быть:
- Не прогрессирующей. На месте отслоения образуется тромб, и кровотечение останавливается. Далее беременность развивается, как обычно.
- Прогрессирующей. Отслойка постепенно увеличивается, при этом может нарушаться беременность.
По локализации процесса выделяют:
- Периферическое отслоения.
- Центральное отслоения. (Кровотечения из половых органов может не быть).
К сожалению, преждевременная отслойка плаценты может произойти на любом триместре. В зависимости от срока беременности, отслойка плаценты имеет свои особенности.
Отслоение в первом триместре
В первые 6 недель беременности на месте будущей плаценты находится ее предшественник – хорион. Отслойка хориона происходит достаточно часто по разным причинам. При своевременном обращении к врачу, беременность можно сохранить. Для диагностики отслойки предшественника плаценты проводят ультразвуковое исследование. Если беременность удалось стабилизировать, она протекает нормально.
Преждевременная отслойка плаценты во втором триместре
С 13 по 27 неделю отслойка плаценты проявляется следующими симптомами:
- головокружение;
- общая слабость;
- повышенный тонус матки (орган становится напряженным и болезненным).
Из-за отслоения плаценты ребенок не получает достаточное количество кислорода – развивается гипоксия плода. Подвижность ребенка повышается, снижается или исчезает вообще. Кроме этого у некоторых женщин возможно кровотечение различной интенсивности.
Преждевременная отслойка плаценты в третьем триместре
Чаще всего плацента отслаивается на 28-36 неделе. Женщина чувствует боль, начинается кровотечение (или не начинается при центральной отслойке), ребенок не получает кислород. Если кровотечение остановить не удается консервативно (используя медикаменты), матку иногда удаляют.
При частичной отслойке плаценты, при условии хорошего самочувствия женщины и отсутствии кровотечения, врачи ждут, когда роды начинаются самостоятельно.
Реабилитация после выписки
Участковый неонатолог, который назначает массаж, лечебную гимнастику, режим кормления и разъясняет женщине правила ухода за ребенком, перенесшим послеродовую гипоксию, проводит дополнительное лечение после выписки из стационара (состояние мальчика удовлетворительное.
Из лекарственных средств по показаниям назначают препараты, улучшающие кровообращение и питание головного мозга (винпоцетин, пирацетам, церебролизин), препараты, снижающие внутричерепное давление (диакарб, аспаркам, калийсодержащие препараты), противосудорожные препараты.
Ребенок состоит на диспансерном учете у педиатра и должен периодически обследоваться у невролога.
Понятие патологии
Идея объединить цереброваскулярные заболевания в единую группу возникла в силу того, что процесс их зарождения и развития, включая морфологические изменения, во многом проходит идентично. Сам термин имеет греческое происхождение от двух слов:
- «encephalon» – головной мозг;
- «pathos» – болезнь.
Также энцефалопатия делится на две основные группы:
- Перинатальная.
- Приобретенная.
Перинатальная форма «введена в обиход» с 1976 года и подразумевает развитие патологии в период с 28-й недели беременности до первых 7 суток жизни. На протяжении нескольких первых месяцев жизни у младенцев клиническая картина протекает бессимптомно либо скрытно.
Приобретенная болезнь относится к определению вторичного характера. Поражению подвергаются люди, независимо от того, сколько им лет. Но зачастую это лица средней возрастной категории и пожилого возраста.
Энцефалопатия относится к междисциплинарной патологии, в связи с чем требуется участие специалистов в разных областях, исходя из конкретной этиологии:
- педиатрия;
- неврология;
- травматология;
- наркология;
- токсикология;
- урология.
В зависимости от этого подбирается необходимый курс лечения. Усугубление положения грозит не только деградацией личности, но и летальным исходом.
Лечение Гипоксии плода:
Хроническая гипоксия
Лечение хронической гипоксии плода должно быть комплексным (из нескольких составляющих). Лечат основную болезнь матери, которая привела к нехватке кислорода у плода. Также нужно провести терапию для нормализации кровообращения плаценты. Беременная должна соблюдать постельный режим, поскольку он способствует улучшению кровообращения матки.
Врачи приписывают женщине лекарства для снижения сократительной способности матки:
- свечи с папаверином
- таблетки но-шпы
- гинипрал (длительные внутривенные вливания)
- бриканил
Следует включить в комплексную терапию метода для уменьшения вязкости крови. Это позволяет снизить склонность к формированию тромбов, а также способствует восстановлению обращения крови в небольших сосудах. Благодаря таким механизмам улучшается доставка кислорода плоду через плаценту матери. Эффективны такие препараты:
- курантил
- реополиглюкин
- аспирин в очень низкой дозировке
Для лечения хронической гипоксии плода важен прием липостабила или эссенциале-форте, которые улучшают проницаемость клеток для кислорода. Также врачи могут назначить средства для улучшения обмена веществ в клетках:
- аскорбиновая кислота
- витамин Е
- растворы глюкозы
- глутаминовая кислота
При неэффективности комплексного лечения или при выраженной хронической или острой гипоксии после достижения плодом жизнеспособности проводят экстренное родоразрешение. Почти всегда применяется метод кесаревого сечения.
Стоит отметить, что при соблюдении постельного режима лучше, чтобы мать соблюдала позу на левом боку, которая называется иногда «позой крокодила». Это нужно, чтобы исключить синдром нижней полой вены. Также для лечения применяется оксигенотерапия.
Врачи могут назначить внутривенное введение 10% раствора глюкозы в количестве 500 мл плюс 10ЕД инсулина плюс 100 мг кокарбоксилазы плюс 10 мл 5% аскорбиновой кислоты. Такие инфузии проводят на протяжении 5-8 суток.
Внутривенно вводят препараты для улучшения маточно-плацентарного кровообращения: сигетин (2 мл-1%), эуфиллин (10 мл-2,4%), курантил (2 мл-0,5%), АТФ (2 мл-1%). Препарат Реополиклюкин вводится по 200 мл капельно внутривенно. Эффективны токолитики, в частности при повышенной возбудимости матки и недоношенной беременности. Внутривенно капельно вводят 25% в 5% растворе глюкозы 10 мл или или алупент (0,5 мг) в 5% растворе глюкозы. Курс составляет от 2 до 6 суток, далее введение продолжается внутримышечно, или назначают таблетки.
Лечение острой гипоксии плода
Беременная должна занимать положение на левом боку, как уже было отмечено. Рекомендуются длительные ингаляции чистого увлажненного О2 через герметично укрепленную маску. Внутривенно вводят глюкозы плюс инсулин плюс раствор аскорбиновой кислоты плюс кокарбоксилазу. Внутривенно медленно вводят 2,4% раствора эуфиллина в количестве 10 мл плюс 2 мл 1% сигетина + АТФ (2 мл – 1%). Также могут назначить внутривенное ведение 10 мл 10% раствора глюконата Са или капельное введение гидрокарбоната Na 5% в количестве от 60 до 80 мл.
Если внезапно развилась брадикардия плода, роженице вводят 0,3% мл в/в или 0,7 мл п/к 0,1% раствора атропина сульфата. При доступности предлежащей части вводят подкожно плоду атропин сульфат (0,1 мл -0,1%). Если нет эффективно от выше перечисленных методов, необходимы срочные роды, иначе плод умрет нерожденным.
Причины внутриутробной гипоксия плода
Причины гипоксии плода, связанные с организмом матери
На первом месте среди причин внутриутробной гипоксии, связанных с организмом матери, некоторые исследователи называют курение. Этот фактор имеет большое значение в силу возможности контроля над ним. Отказ от курения во время беременности — первое, что необходимо сделать каждой будущей матери с никотиновой зависимостью. Это касается как активного, так и пассивного вдыхания табачного дыма.
Угарный газ, поступающий с дымом, прочно связывается с молекулами гемоглобина — белка, переносящего кислород в крови. Со стороны это можно представить попыткой залезть в битком набитый автобус в час пик. Если в норме каждый пассажир — это одна молекула кислорода, то в крови курящей женщины, образно говоря, места заняты угарным газом. До конечной остановки доедут все, но не те, кто нужен. Только часть необходимого кислорода достигнет плода.
Дети курящих матерей часто рождаются с аномалиями развития. Они отстают в развитии, позже начинают говорить и ходить, страдают от последствий гипоксии и токсического воздействия табачного дыма.
Заболевания матери также влияют на снабжение ребёнка кислородом. Сердечнососудистые патологии, болезни лёгких, анемия могут вызывать острую и хроническую гипоксию. Например, воспаление лёгких во время беременности резко снижает площадь эффективного газообмена. Поглощая меньше кислорода из воздуха, материнский организм не способен доставить необходимое его количество в организм плода.
Анемия — недостаток гемоглобина и эритроцитов, переносящих кислород, также частая причина внутриутробной гипоксии. Впрочем, роль заболеваний крови в развитии гипоксии очень велика.
Беременность на фоне хронических заболеваний — это всегда возможность возникновения целого ряда осложнения, в том числе и гипоксии плода.
Причины гипоксии плода, связанные с плацентой и пуповиной
В норме плацента — временный орган, обеспечивающий обмен веществ между организмом матери и ребёнка. Кровь, поступающая по маточным артериям в плаценту, циркулирует по тонким сосудам, отдавая ребёнка кислород и питательные вещества и забирая углекислый газ, продукты обмена веществ. Этот механизм может нарушаться. Основные причины — нарушения развития плаценты, гинекологические заболевания, внутриутробные инфекции, спазм сосудов плаценты, повышенная вязкость и свёртываемость крови. Снижение площади функционирующей плаценты также происходит при преждевременной её отслойке.
Фето-плацентарная недостаточность — нарушение нормальной функции системы мать-плацента-плод, также приводит к внутриутробной гипоксии. Причиной может быть что угодно — от анемии и инфекций до тяжёлых осложнений беременности.
От плаценты кровь поступает в организм ребёнка по пуповине. Последняя содержит артерии и вены. Механические препятствия (перекруты, перегибы, сдавливание, обвитие) снижают проходимость крови по пуповине и могут приводить к гипоксии плода.
Тяжелейшая причина гипоксии плода — серьёзнейшее осложнение беременности, называемое гестозом. В основе гестоза — резкое повышение артериального давления из-за спазма сосудов. Страдает не только кровоснабжение плода, но и жизненно важных органов материнского организма. В развитых странах эта патология — основная причина материнской и детской смертности.
Причины внутриутробной гипоксии, связанные с организмом плода
Аномалии развития сердечнососудистой системы плода приводят к нарушению кровообращения. Врождённые пороки сердца и сосудов могут становиться причиной внутриутробной гипоксии. Выраженность гипоксии зависит от типа аномалии развития. Однако непосредственной причиной нарушения строения организма может служить то же курение или употребление алкоголя.
Что провоцирует / Причины Гипоксии плода:
Существует большое количество факторов, которые способствуют развитию гипоксии. Это в основном материнские болезни беременной женщины:
- заболевания сердечно-сосудистой системы
- анемия (снижается общее количество гемоглобина; при этой болезни эритроциты не могут доставлять кислород тканям организма матери и плода, или же доставляют его в слишком малом количестве)
- сахарный диабет
- заболевания почек
- заболевания дыхательной системы (хронический бронхит, бронхиальная астма, ларингит, ринит, пневмония и другие заболевания, особенно с осложнениями)
Отдельно выделяют группу причин, которая связана с нарушениями плодово-плацентарного кровотока:
- Аномалии родовой деятельности
- Патологии плаценты и пуповины
- Угроза преждевременных родов
- Перенашивание ребенка
- Другие осложнения беременности и родов
Причинами гипоксии плода могут стать болезни плода:
- Врожденные пороки развития
- Внутриутробное инфицирование
- Гемолитическая болезнь (бывает при несовместимости плода и матери по группе крови)
- Длительное сдавливание головки в процессе родов