Лечение инфекционной сыпи у детей до года и старше
После появления сыпи нужно обратиться к врачу, который проведет дифференциальную диагностику
Это очень важно, так как симптомы инфекционной сыпи у детей часто бывают похожи на признаки аллергической реакции, которая требует совершенно иного подхода к лечению.. Борьба с высыпаниями должна начаться с устранения инфекции, вызвавшей их появление
Для этого обычно назначают антибиотики или противовирусные препараты. Чтобы уменьшить проявления сыпи, ребенку могут быть назначены гормональные и негормональные мази и кремы.
Борьба с высыпаниями должна начаться с устранения инфекции, вызвавшей их появление. Для этого обычно назначают антибиотики или противовирусные препараты. Чтобы уменьшить проявления сыпи, ребенку могут быть назначены гормональные и негормональные мази и кремы.
Помимо наружных средств, рекомендованных врачом, вы можете использовать Крем Ла-Кри для чувствительной кожи. Он эффективно борется с высыпаниями, кожным зудом, покраснениями и раздражением. Благодаря негормональному составу, включающему в себя безопасные натуральные компоненты, крем можно использовать с первых дней жизни ребенка.
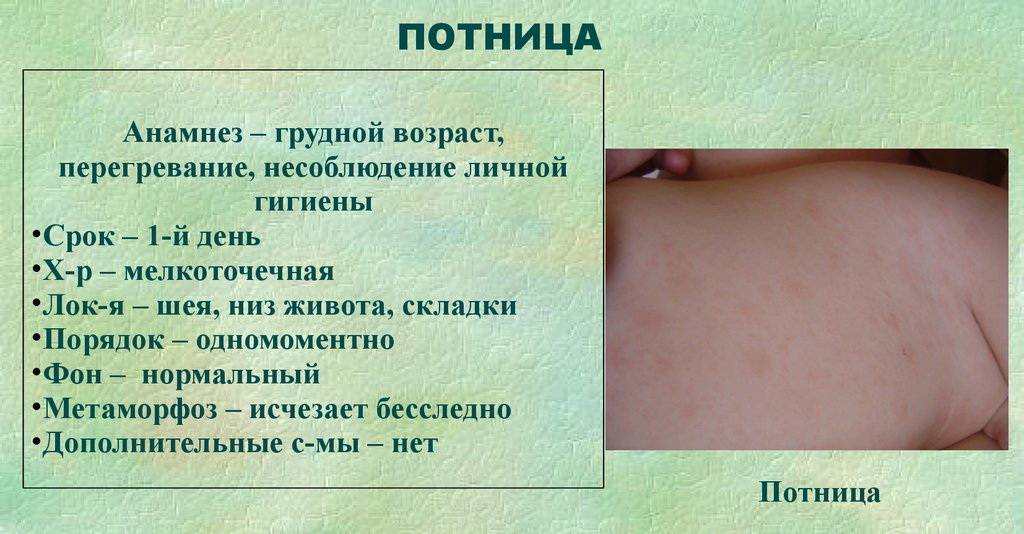
Как выглядит потница у детей — фото
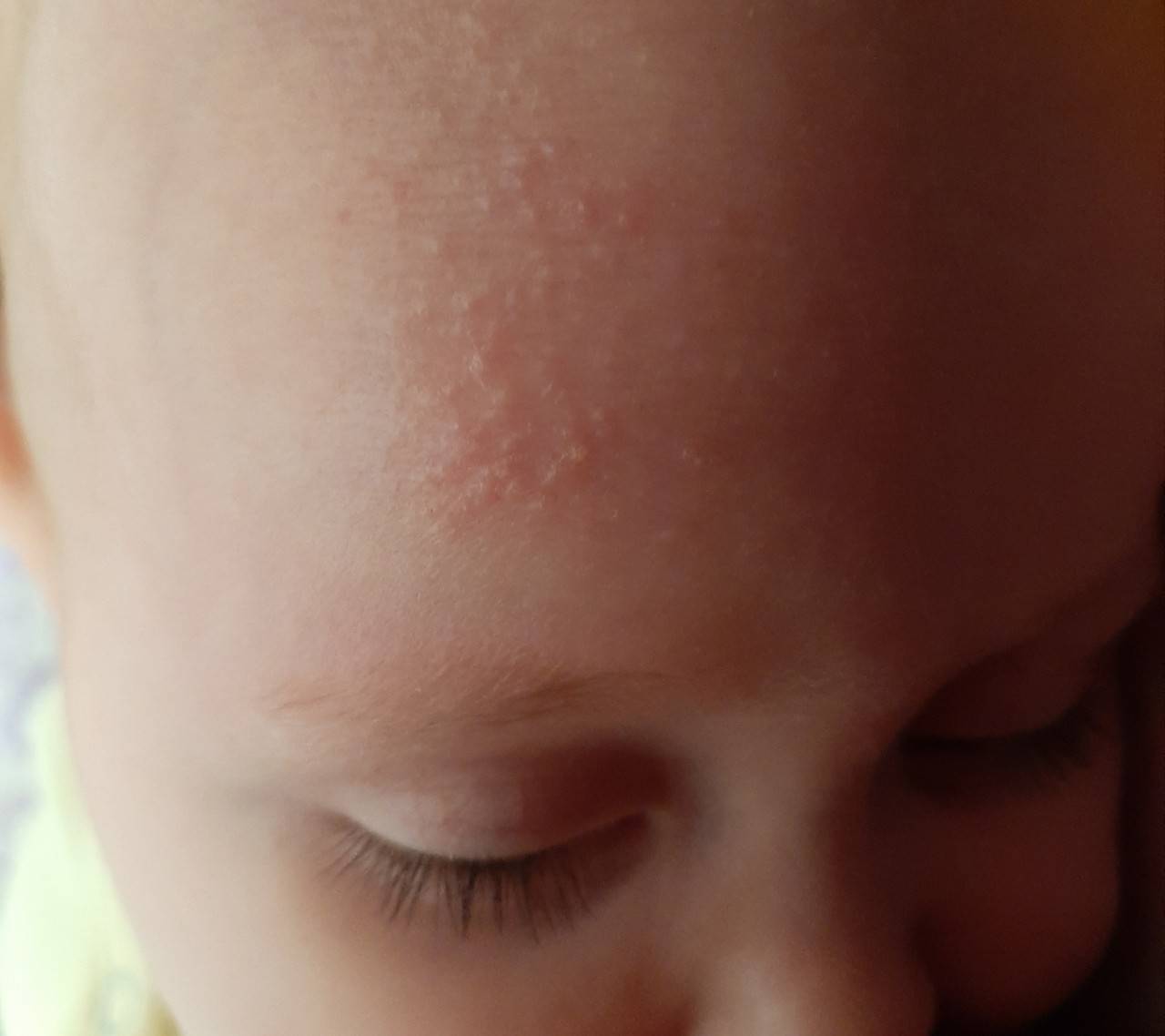
Симптомы потницы проявляются как результат закупорки выводных протоков желез малыша. У детей они всегда проявляются одинаково: некоторые участки кожи малыша покрываются мелкой сыпью красного цвета, которая зачастую имеет внутри прозрачную жидкость, как на фото. Ребенок, вне зависимости: месячный или годовалый, подвержен возникновению потницы. Обильная сыпь у детей проявляется на поверхности наименее проветриваемых участков кожи.
Разновидности заболевания в зависимости от области поражения кожного покрова:
- потница на лице – локализуется в этой зоне достаточно редко, но зачастую это происходит в тех ситуациях, когда высыпания переходят с головы на шею или наоборот;
- волосистая часть головы – пузырьки зачастую возникают на висках и в районе лба;
- шея – одно из наиболее частых мест появления узелков. Это обуславливается тем, что обладает относительно неподвижными складками и часто подвергается выделению пота;
- спина – главная причина появления чрезмерно теплая или некачественная одежда. Примечательно то, что в патологию вовлекается верхний отдел спины;
- пах и попа – возникает из-за ношения тесных подгузников и недостаточной гигиены интимных мест;
- потница на голове у ребёнка – формируется из-за ношения шапочки в тёплое время года;
- на груди и животе – такие области тела младенца подвергаются потнице достаточно редко;
- потница на руках и ногах – зачастую локализуется в местах сгибов, а именно на кисти, с внутренней и внешней стороны локтей и коленей, на стопах и в подмышечных впадинах.
Примечательно то, что в подавляющем большинстве случаев высыпания по типу потницы покрывают все тело малыша.
КАК ЛЕЧИТЬ
Методика лечения диареи и сыпи у ребенка назначается в зависимости от того, чем вызваны эти симптомы. Если это простуда, вирус или грипп, то основной методикой лечения является прием антибиотиков. Но будьте осторожны, если есть возможность, то лучше обойтись без них, поскольку они аллергенны и вызывают дисбактериоз в кишечнике. Чаще все аллергию вызывают антибиотики пенициллиновой группы. Лучше всего попробовать попить детские сиропы, травяные отвары и, разумеется, необходимо соблюдать диету.
К «детским» заболеваниям какого-либо серьезного лечения вообще не применяется. Ребенку в период таких заболеваний дают различные витаминные комплексы, для облегчения зуда на коже применяют охлаждающие лосьоны.
В период аллергического обострения, малышам необходимо давать Супрастин, Дезал и подобные препараты. Следует соблюдать диету, если реакция сопровождается сильным поносом, следует пропить активированный уголь. Он очистит печень и кишечник от шлаков и токсинов и немного облегчит состояние малыша. Если аллергия вызвана каким-то определенным продуктом, например, рыба, цитрусовые, орехи, то следует вообще навсегда исключить его из рациона.
Не сбивается температура – когда вызывать скорую помощь
После применения парацетамола или ибупрофена температура тела должна понижаться со скоростью 0.5–1 С в час. Однако иногда жар остается на прежнем уровне, при этом самочувствие больного ухудшается. В каких случаях нужно вызывать скорую помощь или добираться в больницу самостоятельно если:
- прием лекарств по вышеописанным схемам не дал эффекта;
- при «белой» лихорадке анальгин не дал эффекта;
- лихорадка сочетается с сопутствующими патологиями: эпилепсией, внутричерепной гипертензией, гидроцефалией, врожденными пороками сердца;
- на фоне лихорадки больной отказывается пить и принимать пищу, трудно дышит и не может спать;
- лихорадка сочетается с сильными болями в животе и непрекращающейся рвотой.
Если температура повышается, даже не смотря на прием лекарств, скорее всего, это патологический вариант лихорадки – гипертермический синдром, при котором жаропонижающие лекарства не эффективны. Это также одна из причин вызвать скорую помощь и госпитализироваться.
Рейтинг статьи:
4.83 из 5 на основе 12 оценок
Причины гипертермии у детей
Гипертермия у ребенка может возникнуть в результате заболеваний, сопровождающихся избыточной теплопродукцией (тепловой удар при нагрузке, тиреотоксикоз), состояний, связанных с уменьшением теплопотери (классический тепловой удар, тяжелая дегидратация, вегетативная дисфункция).
Гипертермический синдром следует считать патологическим вариантом лихорадки, при котором отмечается быстрое и неадекватное повышение t° тела, сопровождающееся нарушением микроциркуляции, метаболическими расстройствами и прогрессивно нарастающей дисфункцией жизненно важных органов и систем.
Симптомы гипотермии новорожденного
Если гипотермия новорожденного переходит в стадию декомпенсации, нарастают явления дыхательной недостаточности. Сердечный ритм, как правило, замедляется, хотя у недоношенных детей встречается и тахикардия. Внешне ребенок бледный или цианотичный, лицо при этом может быть, наоборот, красным. Прогрессирует угнетение ЦНС, вплоть до комы. Часто присоединяется геморрагический синдром, встречаются случаи легочного кровотечения. Нарушения свертываемости крови могут приводить к внутрижелудочковым кровоизлияниям. Отмечается желтуха, диурез снижается до критических значений. Возможно развитие респираторного дистресс-синдрома и остановка дыхания.
Гипотермия у грудничков
Мы упоминали уже, что гипотермия у новорожденных наблюдается чаще, чем у остальных детей, потому что их организм еще не приспособлен к окружающей среде. Он пока не окреп до такой степени, чтобы эффективно сопротивляться неблагоприятным внешним факторам.
По статистике, гипотермия новорожденных отмечается у четверти всех малышей и связана с нарушением терморегуляции. Она чаще наблюдается у девочек, чем у мальчиков, но причина подверженности «слабого пола» подобному состоянию неизвестна.
Причины переохлаждения у малышей могут быть самыми разными. Но, в любом случае, данное заболевание наблюдается в основном у тех, кто родился с низкой массой тела.
Физиологические причины гипотермии у грудничка следующие:
- большой объем головы по сравнению с телом;
- особое строение кожи;
- неравное соотношение поверхности и объема тела.
Перечисленные факторы предопределяют особенности метаболизма у новорожденных и могут спровоцировать значительное падение температуры тела.
Другая причина гипотермии новорожденного – при асфиксии. Расстройство дыхательной функции вследствие недостатка кислорода и переизбытка углекислого газа приводит к уменьшению температуры тела. Сначала у малышей развивается тахикардия (болезненное учащенное сердцебиение), потом она переходит в слабый крик, похожий на всхлип. Ребенок начинает отекать и снижается его температура. Также у него падает уровень сахара в крови, за счет чего начинается рвота и срыгивание.
Гипотермия у новорожденных при асфиксии сопровождается быстрым расходом энергии, так как тело пытается согреться и тратит на это все ресурсы. Поэтому начинается кислородное голодание тканей, в том числе и головного мозга. Врачи отмечают, что лучше всего такого ребенка после реанимационных мероприятий положить в инкубатор, где можно установить постоянную температуру. Также на голову малыша обязательно надевают чепчик и заворачивают его тело в теплое одеяло.
Отметим, что гипотермия младенцев при асфиксии, пороках развития головного мозга, инфекциях, нарушении баланса глюкозы связана с нарушением механизмов терморегуляции. Зачастую она наблюдается у недоношенных детей.
В этом случае достоверный способ диагностики — измерение температуры ребенка с использованием инфракрасного термометра. Однако при первой стадии переохлаждения могут наблюдаться только косвенные признаки:
- холодные стопы,
- учащение дыхания,
- заторможенность.
Лечение переохлаждения у младенцев должно производиться постепенно — быстрое согревание повышает нагрузку на сердечно-сосудистую систему. Задача педиатра заключается в выявлении причины переохлаждения и ее устранении.
Неотложная помощь при гипертермии
Если возникла гипертермия у ребенка, надо ли снижать температуру? Жаропонижающую терапию исходно здоровым детям следует проводить при показателях выше 38,5 °С. Однако если у мальчика или девочки на фоне лихорадки, независимо от степени выраженности состояния, отмечается ухудшение состояния, появляются такие симптомы, как озноб, мышечные боли, нарушения самочувствия, бледность кожных покровов, антипиретическая терапия должна быть назначена незамедлительно.
Оказание первой помощи при гипертермии
Дети из группы риска по развитию осложнений на фоне лихорадки требуют для лечения назначения жаропонижающих лекарственных средств при красной лихорадке при наличии температуры выше 38,0 °С, а при белой – даже при субфебрильной.
В группу риска по развитию осложнений при лихорадочных реакциях включаются дети:
- первых месяцев жизни;
- с фебрильными судорогами в анамнезе;
- с патологией ЦНС;
- с хроническими заболеваниями сердца и легких;
- с наследственными метаболическими заболеваниями.
Проявление гипертермического синдрома
Повышенная температура тела у малыша должна вызвать настороженность! Лихорадочный синдром требует дифференцировки.
Очень часто у детей лихорадка сочетается с рядом других симптомов.
Лихорадка с локальными симптомами
Лихорадка, сочетающаяся с местными проявлениями:
- сочетание высокой температуры с катаральными симптомами характерно для острых вирусных поражений ЛОР органов и дыхательной системы (ринит, фарингит, трахеит);
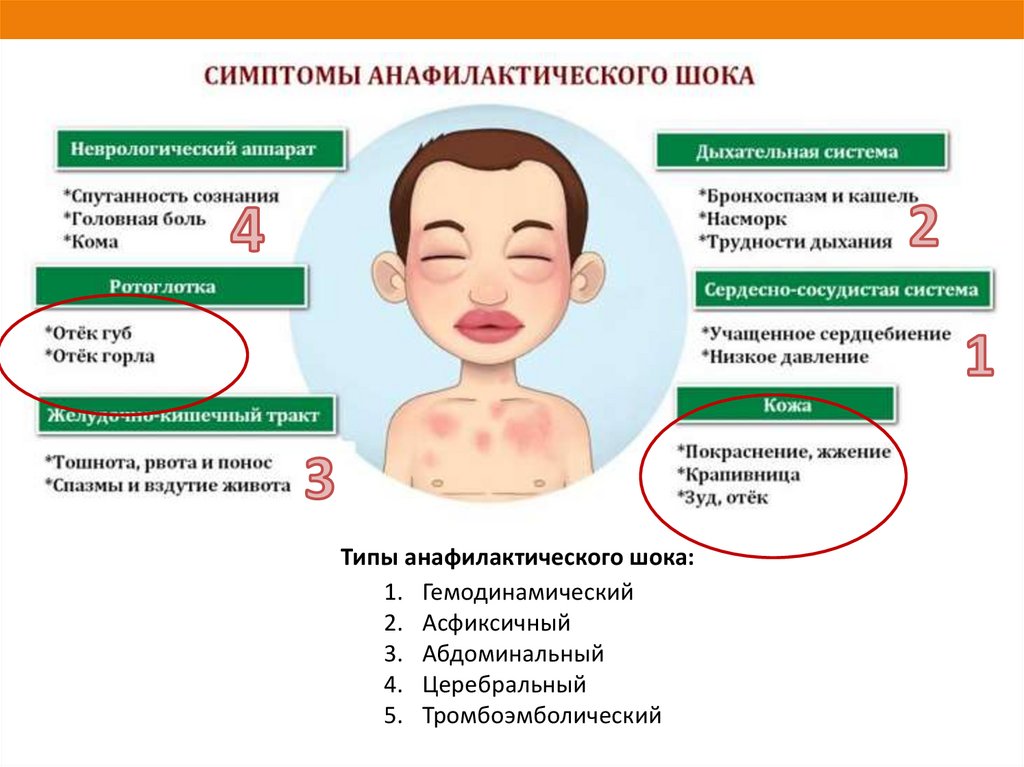
- лихорадка с сыпью могут быть главными симптомами для скарлатины, краснухи, кори, менингококцемии, аллергии;
- лихорадка в сочетании с воспалением нёбных миндалин характерна для вирусного и бактериального поражения миндалин, инфекционного мононуклеоза;
- лихорадка с затруднённым дыханием у ребёнка может указывать на поражение гортани и нижних отделов дыхательных путей (бронхиты с обструктивным компонентом, бронхиолиты, астматические приступы на фоне респираторной инфекции, пневмония);
- лихорадка в сочетании с наличием мозговой симптоматики возможна при фебрильных судорогах, менингите, энцефалите;
- лихорадка с диареей характерна для острых кишечных инфекциях (чаще для ротавирусной инфекции);
- лихорадка вместе с болевым синдромом в животе должна насторожить доктора. Необходимо приложить все усилия для быстрой постановки диагноза, ведь возможна хирургическая патология (аппендицит);
- лихорадка в сочетании с нарушением мочеиспускания, а также возможна боль в животе характерна для инфекции мочеполовой системы;
- лихорадка с поражением суставов может наводить на мысль об острой ревматической лихорадке, артрите.
Лихорадка без видимого очага инфекции
Лихорадка без видимого очага инфекции встречается примерно в 20% случаев. Данное понятие заключается в отсутствии клинических проявлений, за исключением лихорадки, в определённый период времени.
Критерии диагностики данной лихорадки:
- возрастная категория (до 2 месяцев жизни), при которой имеется единственный клинический симптом — лихорадка выше 38 ºC;
- дети от 3 месяцев до 3 лет с лихорадкой более 39 ºC;
- отсутствие других клинических симптомов заболевания.
В случае отсутствия видимого очага инфекции при наличии высокой температуры можно предположить развитие в организме вирусной инфекции (грипп, герпес 6,7 типа, вирус Эпштейн-Барр, энтеровирус), начальная стадия бактериальной инфекции (менингит, инфекция мочеполовой системы, сепсис).
Лихорадка неясного генеза
Лихорадка неясного генеза — диагноз, который может быть поставлен при исключении всех патологических состояний. Лихорадка без видимой причины может наблюдаться при некоторых инфекциях (туберкулёз, инфекции центральной нервной системы, а также костей и суставов, синдром приобретённого вторичного иммунодефицита, сифилис), аутоиммунных заболеваниях (ювенильный ревматоидный артрит, системная красная волчанка, васкулит), онкологических заболеваниях (лейкоз, лимфогранулематоз, опухоль почек, сердца, печени).
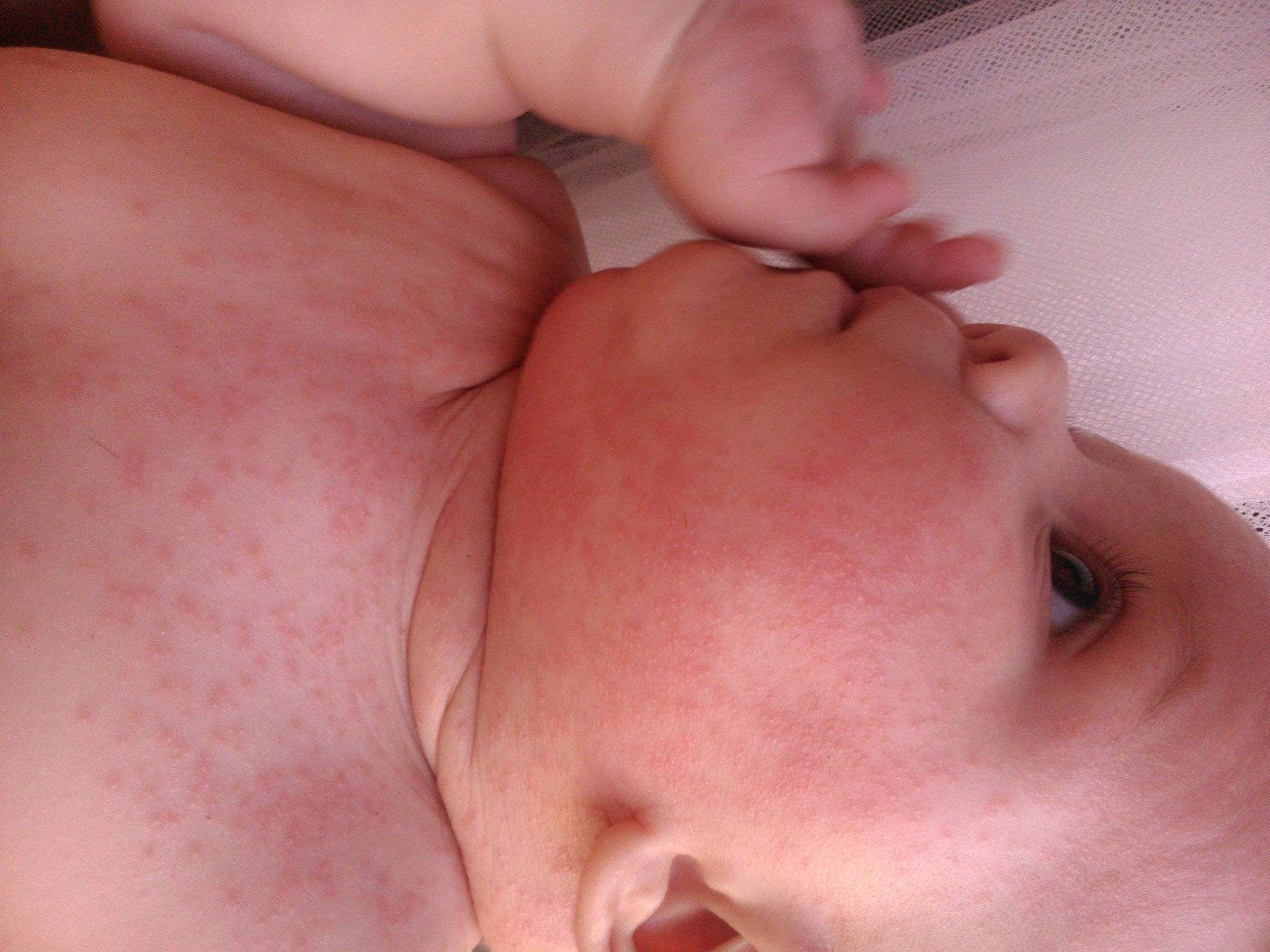
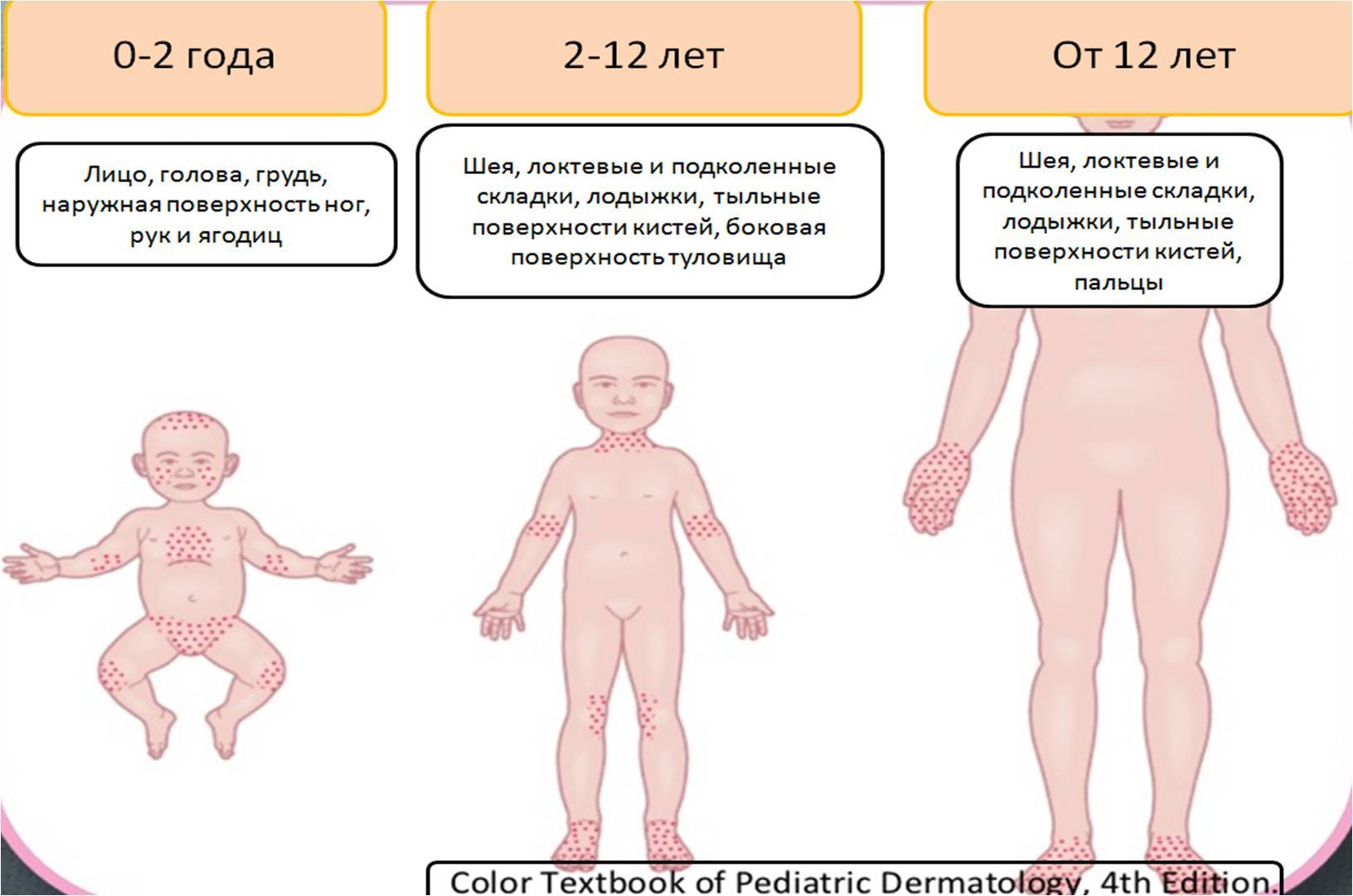
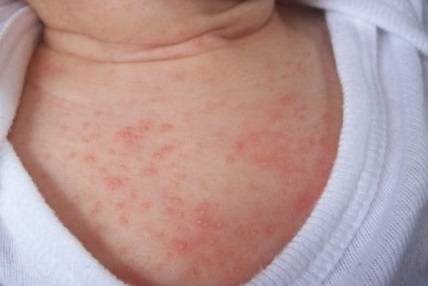
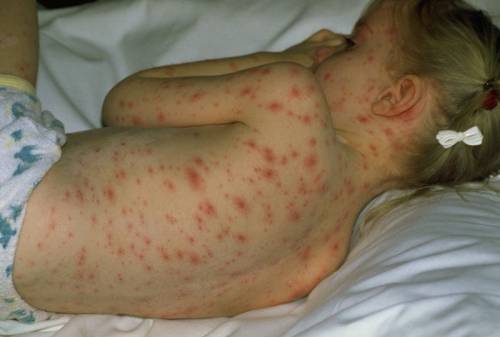
Виды высыпаний, их внешний вид и сопутствующие симптомы
Патологические процессы, сопровождающиеся появлением сыпи разных типов:
- Потница представлена небольшими прыщиками с водянистым содержимым. Она локализуется в местах, которые были закрыты одеждой и не могли «дышать». Сильный зуд от потницы приводит к значительному беспокойству малыша.
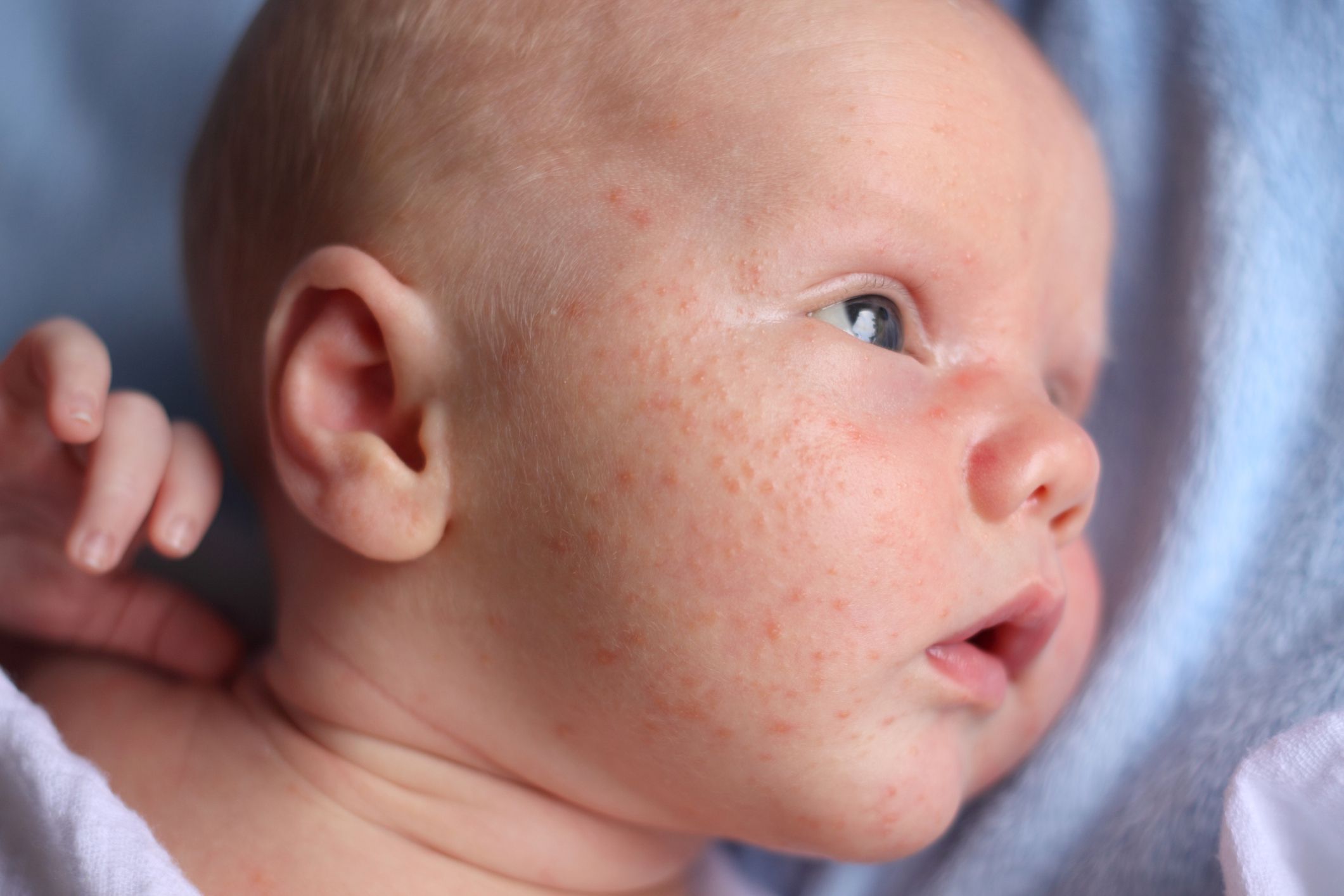
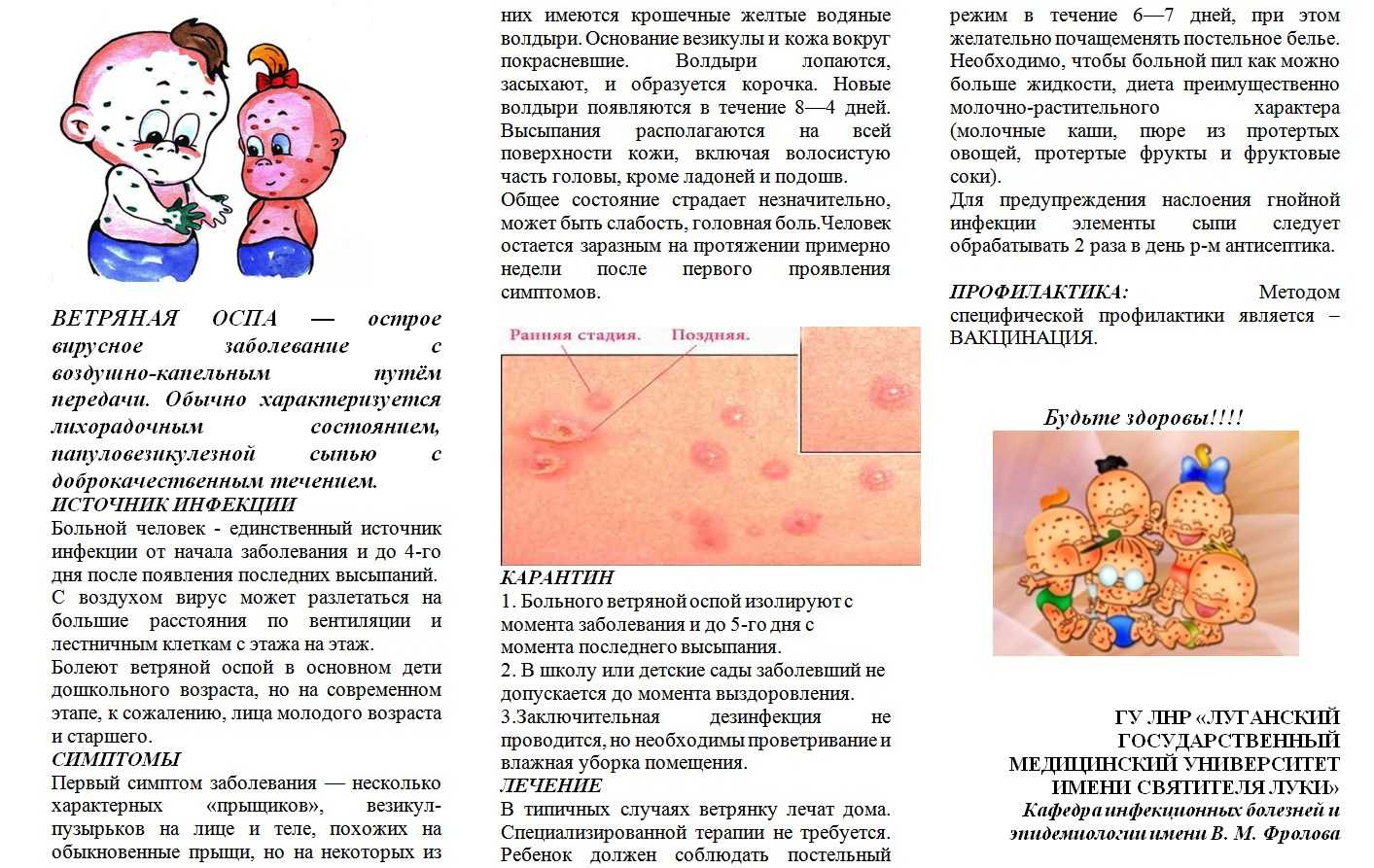
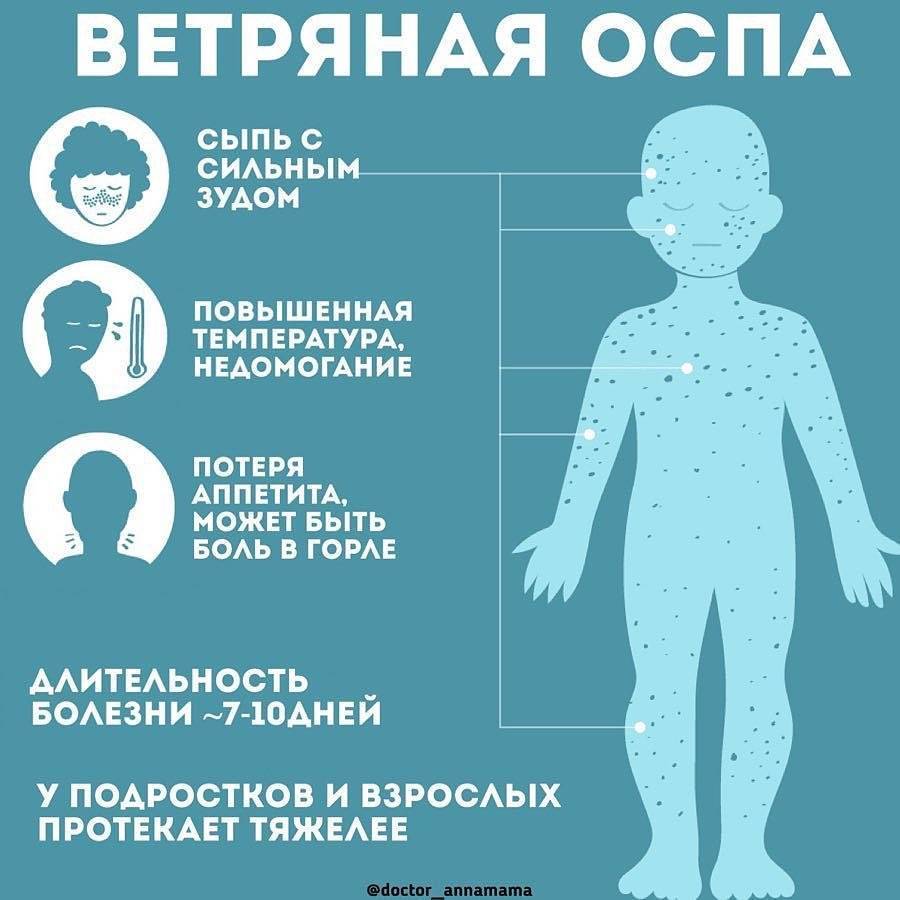
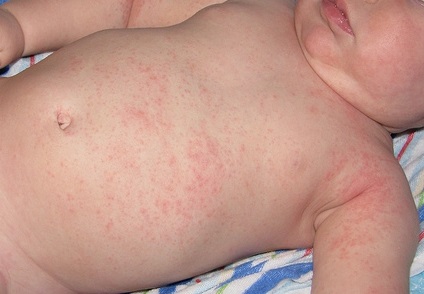
- Ветряная оспа сопровождается появлением высыпаний на разных участках тела (спине, животе, голове, конечностях) с постепенным увеличением ее количества. При этом у ребенка могут наблюдаться симптомы ОРЗ и зуд в местах высыпаний. Небольшие пятнышки постепенно превращаются в пузырьки, а затем подсыхают, образуя корочки.
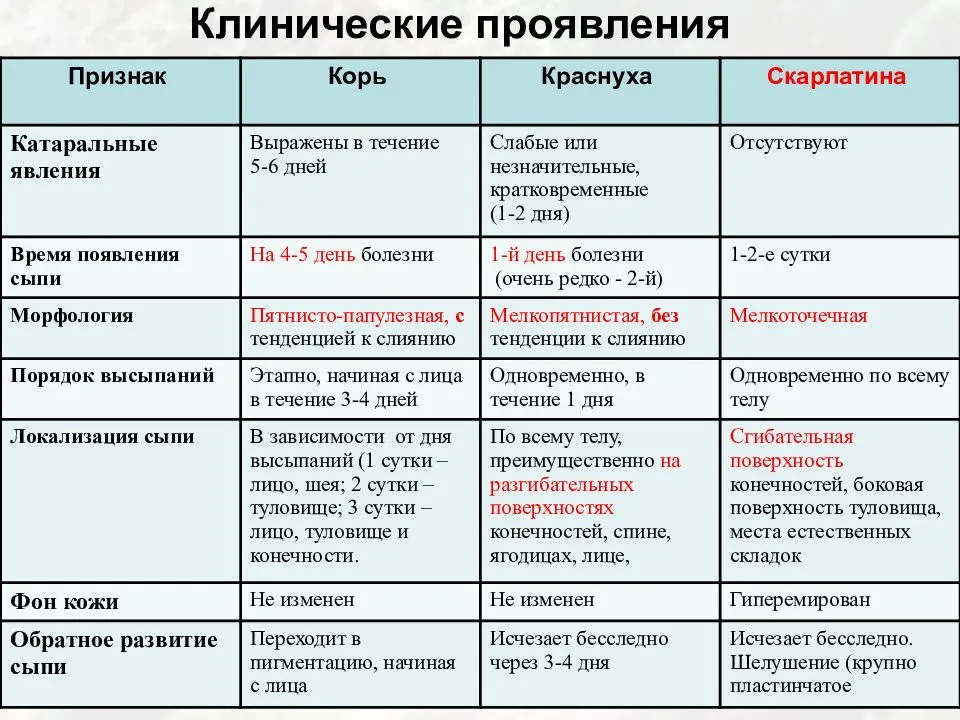
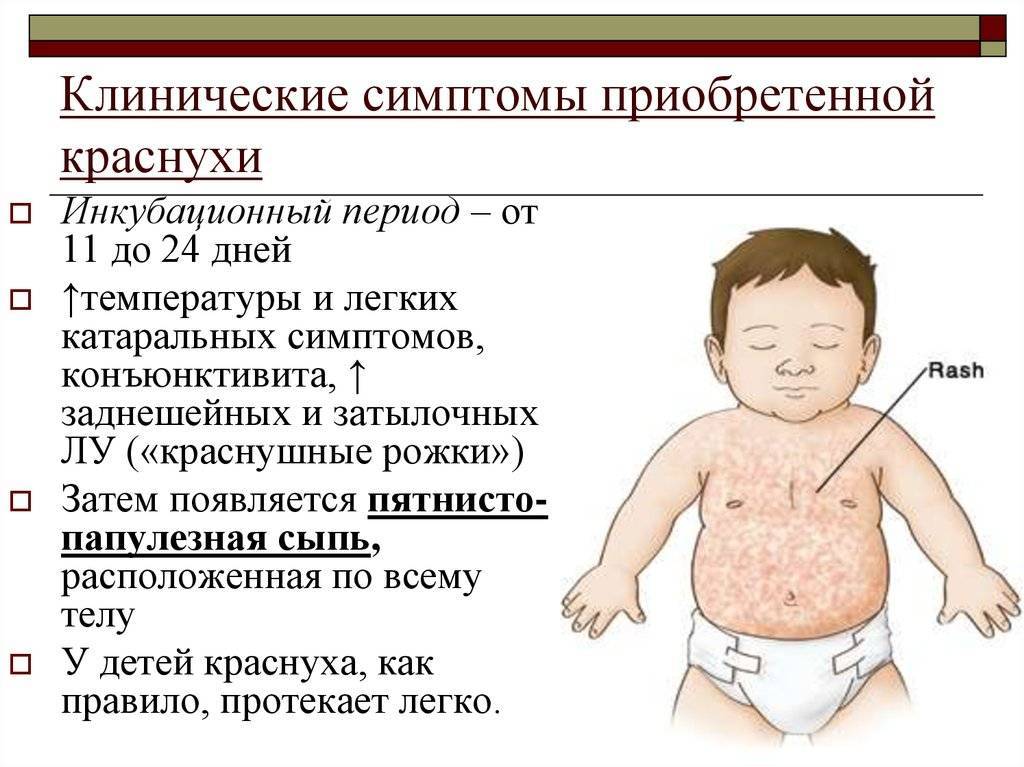
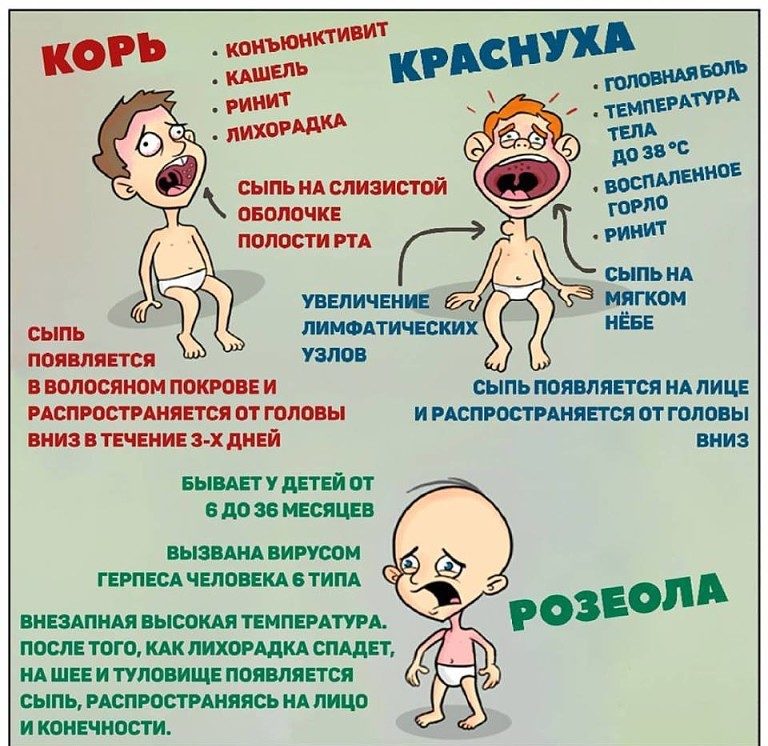
- Краснуха протекает с появлением многочисленных мелких прыщиков на спине и затем по всему телу (рекомендуем прочитать: симптомы с фото и лечение краснухи в начале болезни у детей ). Появление бледно-розовых пятнышек сопровождается симптомами простудных заболеваний. Особенность — увеличение лимфатических узлов на затылке.
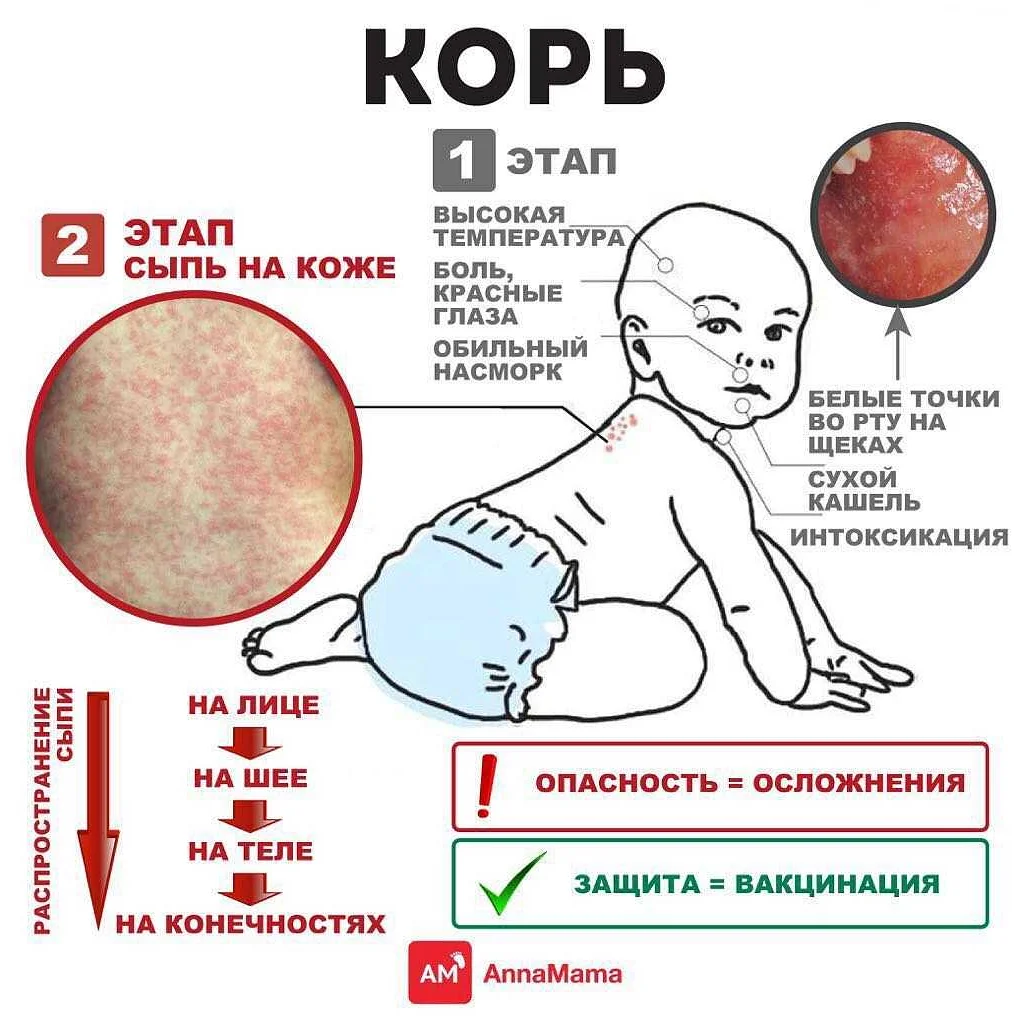
- Корь может начинаться с насморка, сильного кашля, значительного повышения температуры и конъюнктивита. 4-й день заболевания – время появления высыпаний на лице и груди, которые впоследствии распространяются по всему туловищу. Высыпания представлены мелкими красными пятнами, нередко сливающимися между собой.
- Скарлатина начинается остро. У ребенка наблюдается ангина, боль в горле и сильный жар. На языке появляется густой белый налет, который постепенно меняет цвет на красный. Сыпь появляется спустя 4-5 часов после начала заболевания. Мелкоточечные высыпания покрывают все тело кроме области рта. Сгущение сыпи наблюдается во всех кожных складках и местах сгибания конечностей.
- Экзантема характеризуется резко повышающейся температурой (рекомендуем прочитать: признаки и лечение экзантемы у детей). После ее снижения (через несколько дней) тело покрывается светло-розовой сыпью.
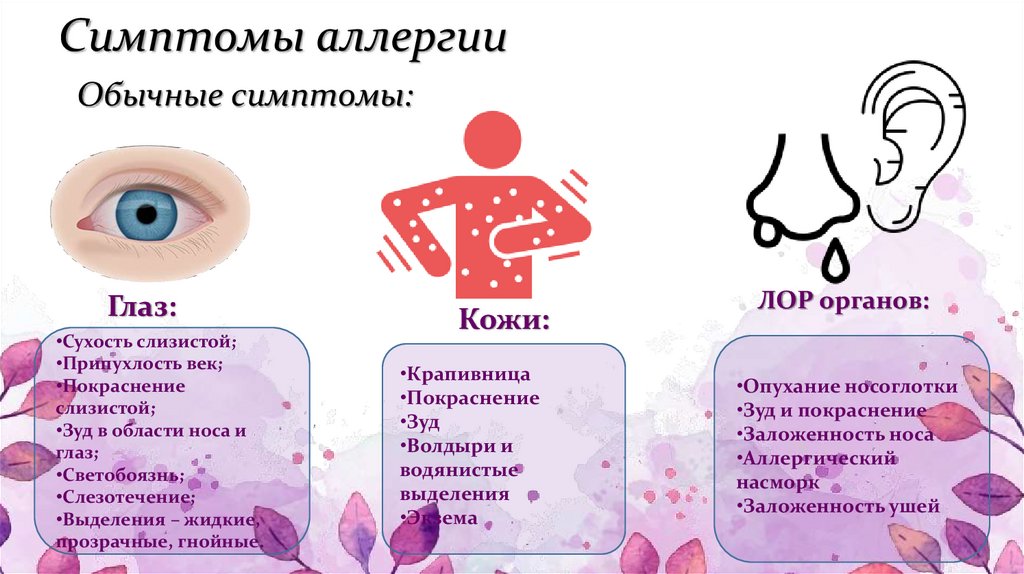
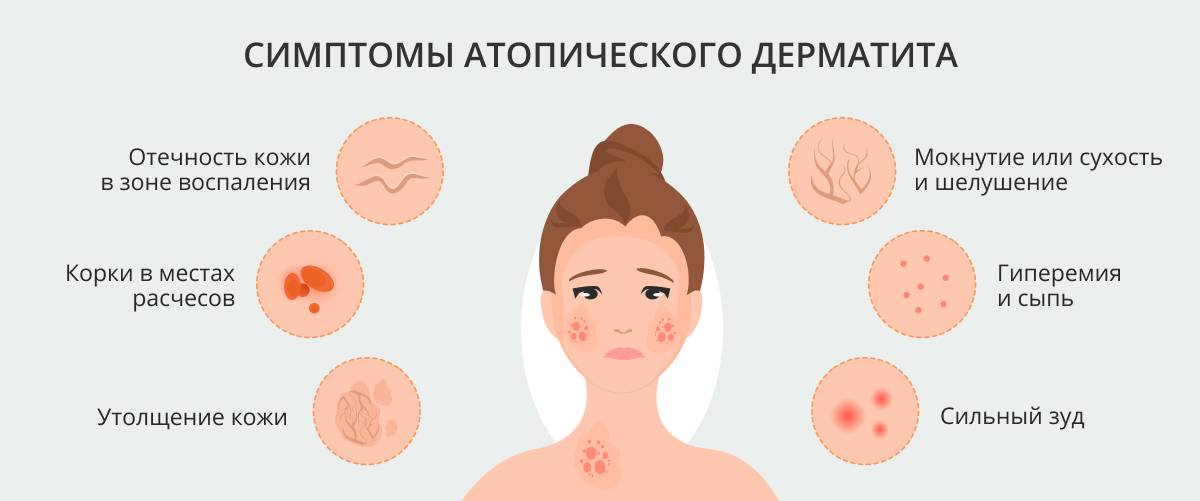
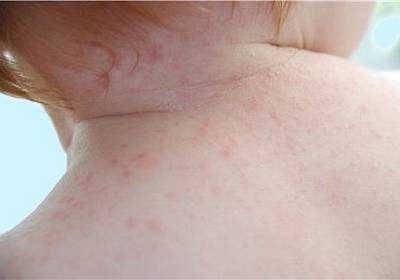
- Аллергия чаще всего проявляется в виде покраснений на животе, которые постепенно распространяются по всему телу (см. фото). Высыпания могут сильно зудеть. Нередко аллергическая реакция сопровождается насморком и заложенностью носа.
Последствия несвоевременной диагностики и лечения высыпаний после температуры
Если приступить к лечению сыпи вовремя, осложнения исключены. Однако с определением причины высыпаний и их устранением нельзя затягивать.
Небольшая аллергическая реакция способна привести к тяжелым последствиям, особенно если сыпь появилась уже не в первый раз. Самым распространенным осложнением аллергии является отек Квинке (рекомендуем прочитать: как оказать неотложную помощь при отеке Квинке у ребенка?).
Вовремя не вылеченная скарлатина может стать причиной серьезных проблем с почками и работой сердца малыша. Менингококковая инфекция – самый страшный недуг, сопровождающийся сыпью, который может привести к смерти ребенка (рекомендуем прочитать: какие симптомы имеет менингококковая инфекция у детей и как ее лечить?).
У ребенка сыпь и температура: что делать?
Если у ребенка сыпь, сопровождающаяся температурой, поносом и другими сопутствующими симптомами, следуйте этим правилам:
- Изолируйте малыша от окружающих. Его лечением должен заниматься только один член семьи.
- Не нужно ехать в больницу – наличие высокой температуры является поводом вызвать врача на дом, а также препятствует заражению окружающих.
- Если в близком окружении есть беременные женщины, не допускайте того, чтобы они контактировали с заболевшим ребенком.
- До момента приезда врача не обрабатывайте высыпания никакими лекарствами, особенно красящими: зеленкой, раствором марганца, йодом. Это может помешать врачу поставить правильный диагноз.
- Если на теле появились сосудистые пятна (чаще они возникают на ногах), обеспечьте ребенку постельный режим.
- Помните: каждая инфекция чревата появлением осложнений, поэтому лечение должно обязательно назначаться врачом-педиатром.
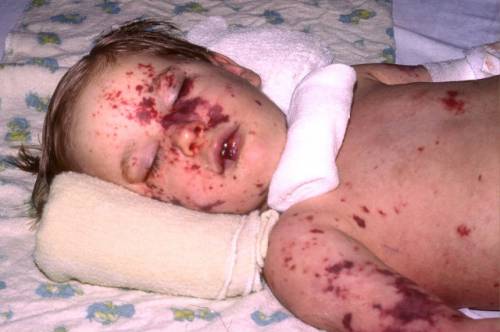
Причины высыпаний
Причины бывают физиологические, которые предусмотрены природным ответом на внутренний процесс в организме. Также могут быть патологические причины, развивающиеся на фоне:
- нарушений под влиянием паразитов;
- химических и токсических веществ;
- нарушения метаболизма;
- недостатка определённых витаминов;
- дисбактериоза;
- расстройства желудочно-кишечной и почечной функции;
- внешних и внутренних факторов.
Как следствие, можно сделать вывод, что высыпания в детском возрасте не появляются без причины.
Родителям кажется, что все высыпания почти одинаковые. Однако выделяется первичная сыпь, образовавшаяся первой, и вторичная, которая развилась со временем, вместо первичной или возле неё.
Особенности детской кожи
Кожа, как и большинство других органов и систем, постепенно развивается до наступления половой зрелости. У ребенка она функционально и структурно отличается большей чувствительностью к внешним воздействиям и аллергическим реакциям. При этом потовые и сальные железы еще не работают надлежащим образом, что связано с недостаточным развитием иннервации кожи.
В то же время, кожные покровы с самого рождения принимают активное участие в метаболизме и дыхании за счет множества поверхностно расположенных сосудов. Из-за этого кожные заболевания часто сильно сказываются на общем состоянии ребенка.
Причины появления сыпи у ребенка после температуры
Сыпь возникает как реакция организма на бактерии, вирусы и лекарственные компоненты. Места ее локализации могут быть различными в зависимости от причины возникновения.
Самое безобидное проявление сыпи после повышения температуры – это потница либо крапивница (рекомендуем прочитать: симптомы, фото и лечение крапивницы у детей в домашних условиях ). Такая симптоматика провоцируется тем, что малыш сильно потеет. Кожа при этом может сильно зудеть.
ИНТЕРЕСНО: ребёнок сильно потеет: причины и способы устранения потливости
Высыпания также могут быть следствием аллергической реакции на применяемые медицинские препараты. Практически в каждом из них содержатся компоненты, способные вызвать аллергию. Аллергическая сыпь нередко бывает вызвана контактом с аллергеном в виде пыльцы цветов, шерсти животных, некоторых продуктов питания и пр.
Температура и сыпь – основные симптомы при инфекционных болезнях, системных заболеваниях, сосудистых патологиях и укусах насекомых. К тяжелым формам относятся проявления сыпи, вызванные менингитом и эритемой (рекомендуем прочитать: какие симптомы имеет эритема Чамера у детей?).
Мононуклкоз
Мононуклеозу подвержены все возрастные группы, но наиболее он распространен у подростков. Распространяется через слюну, поэтому его еще иногда называют болезнью поцелуев.
Инкубационный период длится в течении 4-6 недель, после чего проявляются такие симптомы:
- Головная боль;
- Быстрая утомляемость;
- Сыпь, в виде розовых и пурпурных бляшек или дисков на коже или во рту;
- Воспаление миндалин;
- Повышенная потливость.
Симптомы наблюдаются от 1 до 2 месяцев и их иногда сложно отличить от симптомов гриппа.
Болезнь может протекать незаметно без вреда для организма, но в редких случаях может вызвать осложнения:
- Ангина;
- Тонзиллит;
- Анемия;
- Менингит.
Лечение заболевания
Как лечить потницу у детей и взрослых? При различных высыпаниях не обходите стороной кабинет дерматолога. Даже при 100% уверенности, что у вас или вашего малыша потница, обратитесь за консультацией к врачу. Самолечение часто приводит к плачевным последствиям.
Некоторые кожные болезни имеют сходные признаки. Точный диагноз – залог успешного лечения.
Как избавиться от потницы
Помогут кремы, мази, присыпки, лечебные ванны, отвары лекарственных трав. Дополнят лечение современные медпрепараты.
Устраните провоцирующие факторы:
- чаще проветривайте помещение;
- наденьте лёгкое хлопчатобумажное бельё и одежду;
- добейтесь снижения температуры воздуха и влажности в комнате;
- купите качественную обувь с дышащей поверхностью;
- в жару чаще принимайте душ, хорошо мойте кожные складки;
- тщательно следите за гигиеной тела у лежачих больных.
Что делать с пузырьками и воспалением
Основные методы лечения:
- используйте присыпки и тальк. Аккуратно наносите тонким слоем подсушивающее средство на поражённые участки;
- для устранения зуда принимайте Супрастин, Цетрин, Тавегил;
- препарат Фенистил применяйте не только в качестве антигистаминного средства, но и в форме противозудной мази для взрослых;
- снизить воспаление поможет обтирание отваром лекарственных трав;
- принимайте ванны с настоями зверобоя, ромашки, череды, чистотела, календулы. Возьмите одну из трав или приготовьте сбор. Залейте литром кипятка 1 ст. л. сухой травы. Дайте настояться полчаса, процедите, влейте в ванну. Полежите в тёплой воде 20 минут;
- при потнице показана иглорефлексотерапия. Хороший эффект даёт этот метод при высыпаниях на ногах;
- крем Бепантен – эффективный препарат от потницы у детей и взрослых. Подходит для лечения неосложнённых форм заболевания;
- смазывайте пузырьки кремом Каламин с цинком. Препарат отлично подсушивает кожные покровы, устраняет воспаление. Частота – 5 раз в день.
Важно! Мази, кремы, присыпки наносите на чистую сухую кожу. После водных процедур аккуратно промакивайте кожу, ни в коем случае не трите поражённые участки
Мононуклкоз
Мононуклеозу подвержены все возрастные группы, но наиболее он распространен у подростков. Распространяется через слюну, поэтому его еще иногда называют болезнью поцелуев.
Инкубационный период длится в течении 4-6 недель, после чего проявляются такие симптомы:
- Головная боль;
- Быстрая утомляемость;
- Сыпь, в виде розовых и пурпурных бляшек или дисков на коже или во рту;
- Воспаление миндалин;
- Повышенная потливость.
Симптомы наблюдаются от 1 до 2 месяцев и их иногда сложно отличить от симптомов гриппа.
Болезнь может протекать незаметно без вреда для организма, но в редких случаях может вызвать осложнения:
- Ангина;
- Тонзиллит;
- Анемия;
- Менингит.
Лечить или оставить как есть?
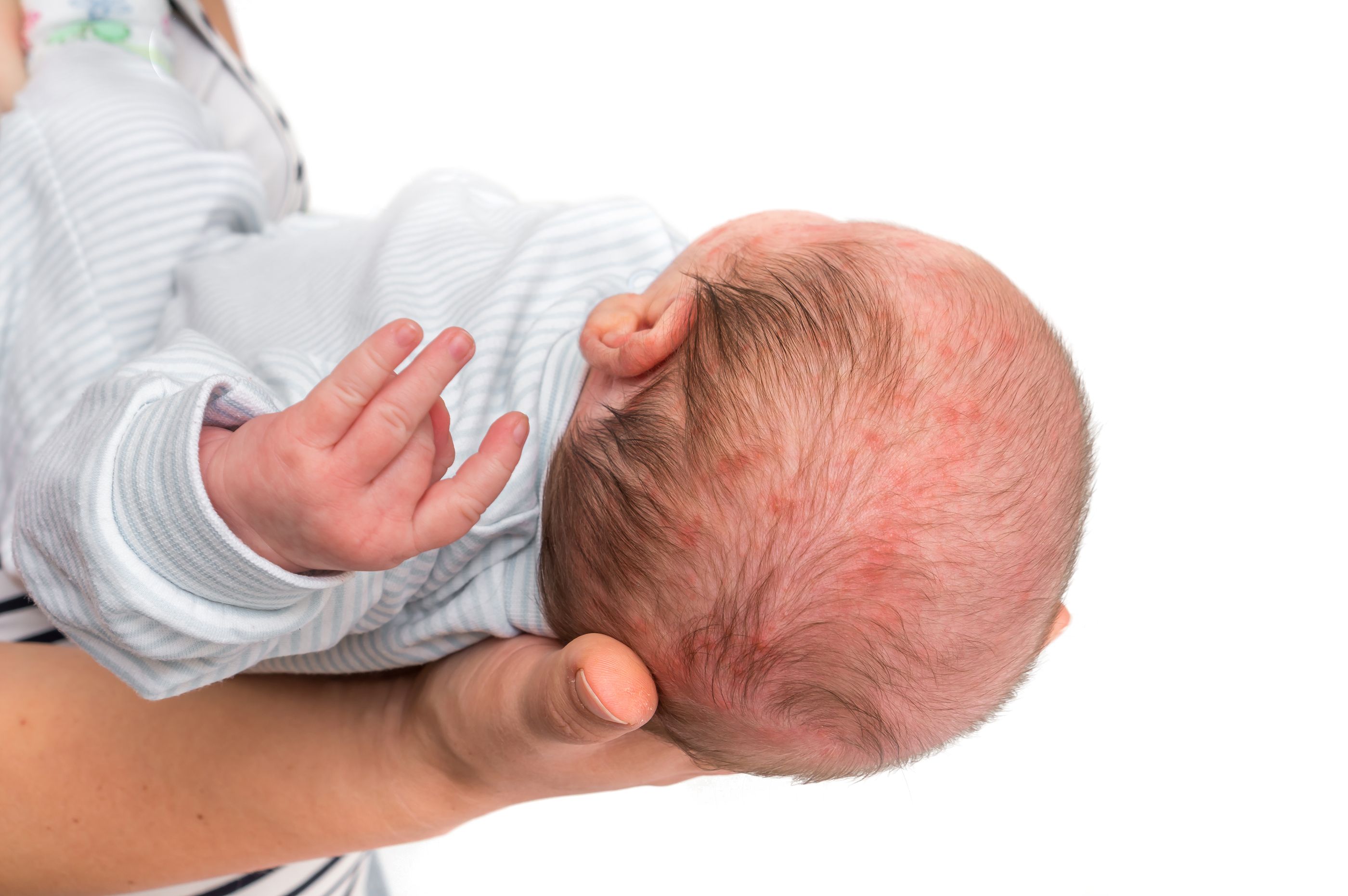
Как говорят врачи, в большинстве случае физиологическая эритема исчезает сама без дополнительного лечения. Ребенок, в целом, чувствует себя хорошо. Сыпь не нанесет ему вреда, не заразит других членов семьи и потом не передастся по наследству. Всего неделя, и кожа малыша станет чистой.
Несмотря на то, что какое-то специфическое лечение при токсической эритеме не нужно, врачи настаивают на важности соблюдения гигиены кожи младенца. Это поможет исключить риски осложнений аллергической реакции в виде сильного зуда и раздражения, занесения инфекции в воспаленные прыщи
Правила следующие:
- Сильно не растирать полотенцем участки с покраснениями после ванны.
- Не допускать перегрева и переохлаждения грудничка.
- Одевать новорожденного в одежду из мягких натуральных тканей.
- Избегать тугого пеленания.
- Чаще устраивать ребенку воздушные ванны.
- Своевременно менять загрязненную одежду.
- Временно не использовать специальную детскую косметику, даже если она полностью натуральная.
- Не «обмазывать» ребенка ни мазями из аптеки, ни маслом, если этого не порекомендовал врач.
Кожа грудничка очень нежная
И важно, чтобы она была чистой, пока не прошли физиологические покраснения. Кармен Ли Вонг, детский дерматолог из Детской больницы Восточного Онтарио в Оттаве, рекомендует ежедневно купать ребенка
Но недолго — 2-4 минуты будет достаточно. По словам специалиста, это поспособствует более быстрому заживлению сыпи и поможет избежать ее разрастания по коже. Вода смоет слюну и патогенную микрофлору, которые часто приводят к появлению гнойников. При принятии ванн не надо использовать косметику, одной только теплой воды будет достаточно.
Генерализованная токсическая эритема протекает более сложно. По причине того, что физиологическая сыпь сопровождается еще и сильным зудом, который ребенок может переносить достаточно сложно, врач обычно дает следующие назначения:
- обильное питье;
- антигистаминные препараты для приема внутрь;
- противоаллергические мази.
Корь
Это заболевание сегодня встречается гораздо реже, чем ветряная оспа, поскольку многим детям делают прививки от кори. Ее особенности заключаются в следующем:
- Сначала появляется только температура, высыпаний на коже нет.
- Зато есть конъюнктивит, кашель и насморк, ребенок становится вялым, видно его недомогание, из-за чего в первые три дня корь можно спутать с обычной простудой.
- Сыпь появляется на третий день. Вместе с этим снова отмечается резкое повышение температуры.
- Первым делом высыпания в виде красных прыщей появляются на лице. Постепенно они распространяются в область грудной клетки, на живот, на спину, на руки и ноги.
- Через 3 дня прыщики пропадают, но на коже еще остаются следы их присутствия: шелушение и пигментация.
Чем опасна крапивница?
В большинстве случаев она доставляет дискомфорт, но не более того. Сама по себе она не способна привести к повреждениям органов и систем ребенка. Однако есть ряд ситуаций, в которых она может быть смертельно опасна1:
Острая крапивница может сопровождаться анафилактической реакцией. У ребенка быстро развивается отек гортани, и он начинает задыхаться. При первых подозрениях на отек немедленно звоните в скорую!
Если причиной крапивницы стал холод, это может привести к удушью и падению артериального давления, что тоже смертельно опасно. Набирайте 112 без раздумий, если видите, что после переохлаждения ребенок покрывается крапивницей и чувствует себя плохо!
Такие случаи происходят нечасто, но лучше знать об опасных симптомах, чтобы они не застигли вас врасплох.
Наш эксперт врач-дерматолог |
Первая помощь при белой гипертермии
Белая гипертермия происходит из-за спазма сосудов. Такое состояние также требует незамедлительной помощи. Оказываться она должна следующим образом:
- ребенку нужно давать теплое питье в большом количестве;
- необходимо проводить массаж и растирания холодных рук и ног;
- проводить согревания. Малыша нужно одеть или укутать в теплое одеяло;
- применение народных методов для понижения температуры. Можно пить напитки из малины или липы.
Если такие методы не помогают, то ребенку можно произвести вливания литической смеси в кровь. Чтобы приготовить средство, нужно взять Анальгин, Димедрол или Супрастин, Папаверин или Но-шпу.
Что такое гипертермия?
Гипертермия (повышенная температура) – это вспомогательный метод, применяемый при лечении больных с онкологическими и неонкологическими заболеваниями.
В онкологической практике гипертермию проводят при температурах 41-45 °С с целью улучшения результатов лучевой-, химио- и/или гормонотерапии. Механизм её действия заключается в торможении восстановления клеток опухоли от повреждений, полученных после лучевой и лекарственной терапии.
У неонкологических больных гипертермия проводится в умеренном режиме (39-40 °С, 15-40 мин). Лечебный эффект связан с улучшением кровотока, обмена веществ в тканях, увеличением концентрации лекарственных препаратов в «больном» очаге и повышением местного иммунитета. Во многих случаях гипертермия оказывает лечебный эффект и в самостоятельном виде, т.е. без дополнительного применения лекарственных препаратов.
Нагревание осуществляется с помощью специальных аппаратов, генерирующих электромагнитные (ЭМ) излучения различных диапазонов волн.