Как определить гипоксию плода при беременности
При подозрении на нехватку кислорода у ребенка, будущая мать должна как можно скорее обратиться к гинекологу, который ведет беременность. С помощью специального акушерского стетоскопа, доктор оценивает сердечный ритм, частоту биений и определяет их звучность.
Самостоятельно определить гипоксию плода ранее, чем на восемнадцатой неделе беременности маловозможно, так как будущая мать практически не ощущает ребенка. Поэтому применяют инструментальные методы выявления дефицита кислорода.
Современная медицина способна определить наличие гипоксии плода по КТГ. Кардиотокография дает возможность зафиксировать частоту сердечных сокращений ребенка и активность движений:
- До нагрузки фиксируется частота сердечных сокращений плода. Диагноз «хроническая гипоксия плода» подтверждается, если после повышенной физической активности у матери, частота сердечных сокращений у ребенка монотонна или наблюдается аритмия. В норме после функциональной пробы с нагрузкой, ЧСС составляет 115 — 160 ударов в минуту.
- Для определения дефицита кислорода с помощью кардиотокографии применяют холод. При нормальном развитии ребенка частота ударов сердца в минуту снижается на десять ударов. При наличии гипоксии изменений не происходит.
- Также в случае патологического состояния плод никак не реагирует на задержки дыхания матери на выдохе и вдохе. В норме ЧСС должна повышаться или понижаться на семь единиц соответственно.
Для определения дефицита кислорода у ребенка также используют окситоцин. Окситоциновая проба заключается во введении одного миллилитра окситоцина с глюкозой будущей матери, после чего при нормальном течении беременности и развитии ребенка, изменений не происходит. Если же присутствует кислородное голодание плода, изменяется синусовый ритм сердца.
И фонокардиография, и КТГ используются для определения гипоксии плода при родах. Помимо данных методов, кислородное голодание плода определяется с помощью допплерографии (исследуется кровоток в матке, пуповине и кровоток эмбриона), плацентографии и фетометрии. Применяется также амниоцентез (суть данного метода состоит в исследовании объема, цвета и состава околоплодных вод), который позволяет выявить патологический процесс. Еще одним методом для выявления нехватки кислорода является кордоцентез, суть которого состоит в анализе состава крови.
Причины гипоксии
Причины кислородного голодания могут быть разные. Чаще всего гипоксия появляется из-за низкого гемоглобина (из-за анемии. По этой проблеме на сайте есть статья Низкий гемоглобин при беременности>>>)).
Но есть и другие причины. А именно:
- заболевания крови, сердца и сосудов у беременной;
- наличие инфекций или вирусов в организме матери;
- продолжительный и сильный токсикоз (смотрите статью Гестоз при беременности>>>);
- многоводие;
- многоплодная беременность;
- резус-конфликт матери и ребенка;
- патологическое расположение пуповины, обвитие пуповиной;
- старение или отслойка плаценты раньше срока;
- длительное нахождение в стрессе, депрессивные расстройства;
- переношенная беременность;
- длительные роды.
После обнаружения патологии, врач назначает лечение. Лечение зависит от степени тяжести гипоксии. В некоторых случаях может понадобиться госпитализация. Но чаще всего назначается лечение в домашних условиях.
Лечение при гипоксии плода
Лечение эффективно, когда патология обнаружена на ранних сроках и поддаётся корректировке. В первую очередь врач должен найти причину, спровоцировавшую развитие гипоксии и подбирает метод для купирования.
Терапия может проходить как дома, так и условиях стационара, в зависимости от формы и характера болезни. При диагнозе гипоксия дополнительно прописывают кислородный курс, что в насытить организм и закрывать дефицит.
Процедура заключается в том, что роженица вдыхает кислородную смесь пару раз в день. Полезно ещё пить кислородные коктейли за час, полтора до приёма пищи.
В некоторых случаях не обойтись без медикаментов, чаще всего назначают:
- Для расширения сосудов (Эуфиллин).
- Для стабилизации тонуса матки (Магне В6).
- Для улучшения кровеносной системы (Пентоксифиллин).
- Профилактика образования тромбов (Курантил).
- Препараты антигипоксанты.
Все лекарственные средства можно употреблять только по назначению врача и соблюдая точную дозировку.
ГИПОКСИЯ ПЛОДА И АСФИКСИЯ НОВОРОЖДЕННОГО
Термин
“гипоксия плода” предложен ВОЗ для обозначения кислородной
недостаточности. В некоторых странах используют также термины “дистресс
плода” и “асфиксия плода”.
Под асфиксией в
общеклинической практике подразумевают удушье, т.е. недостаток кислорода
и накопление углекислого газа в организме (гиперкапния), нередко
приводящие к остановке сердца. Термин “асфиксия” применительно к
состоянию плода и новорожденного является условным, так как кислородная
недостаточность в этих случаях не всегда сопровождается выраженными
нарушениями сердечной деятельности и гиперкапнией.
В
нашей стране при кислородной недостаточности во внутриутробном периоде
используют термин “гипоксия плода”. Для характеристики состояния
новорожденных, родившихся с явлениями кислородной недостаточности,
применяют термин “асфиксия”.
В различные периоды
беременности и родов кислородная недостаточность обусловливает
неодинаковые последствия для эмбриона, плода и новорожденного. В период
органогенеза выраженная гипоксия может сопровождаться нарушением
развития эмбриона вплоть до его гибели. Кислородное голодание в период
фетогенеза может приводить к задержке роста плода, поражению его ЦНС.
Кислородная недостаточность в зависимости от ее степени приводит к
асфиксии, нарушению адаптации новорожденного в постнатальном периоде,
мертворождению и смерти новорожденных в раннем неонатальном периоде.
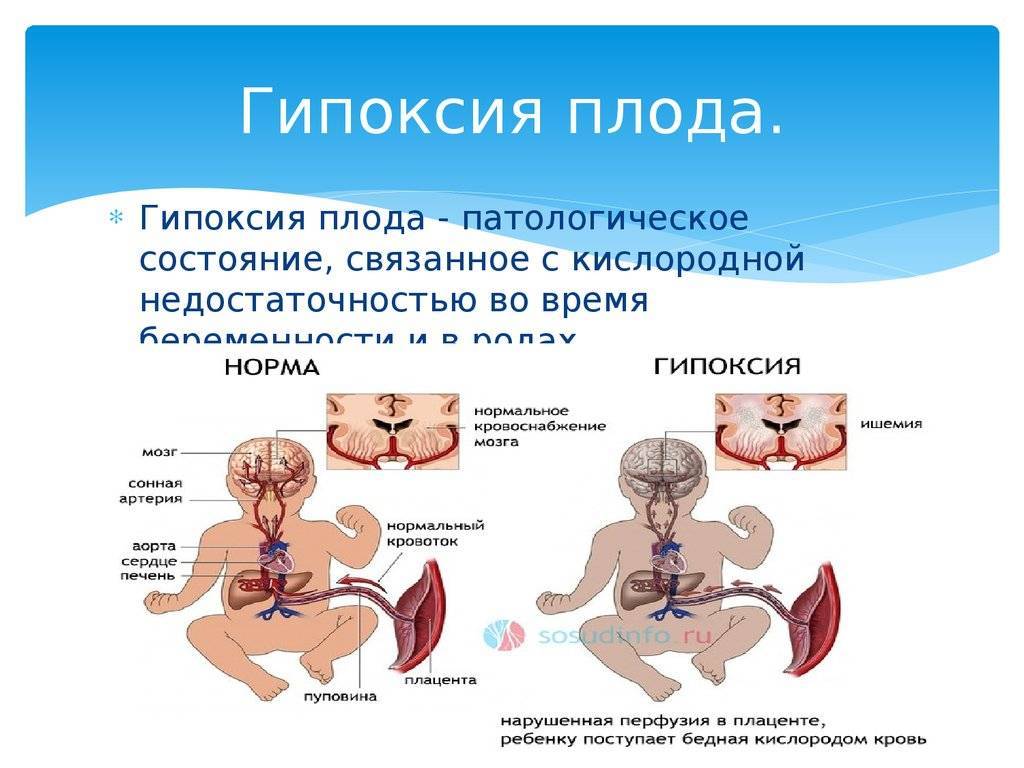
Гипоксия плода –
недостаточное снабжение кислородом тканей и органов плода или
неадекватная утилизация кислорода. Гипоксию плода различают по
длительности, интенсивности и механизму развития.
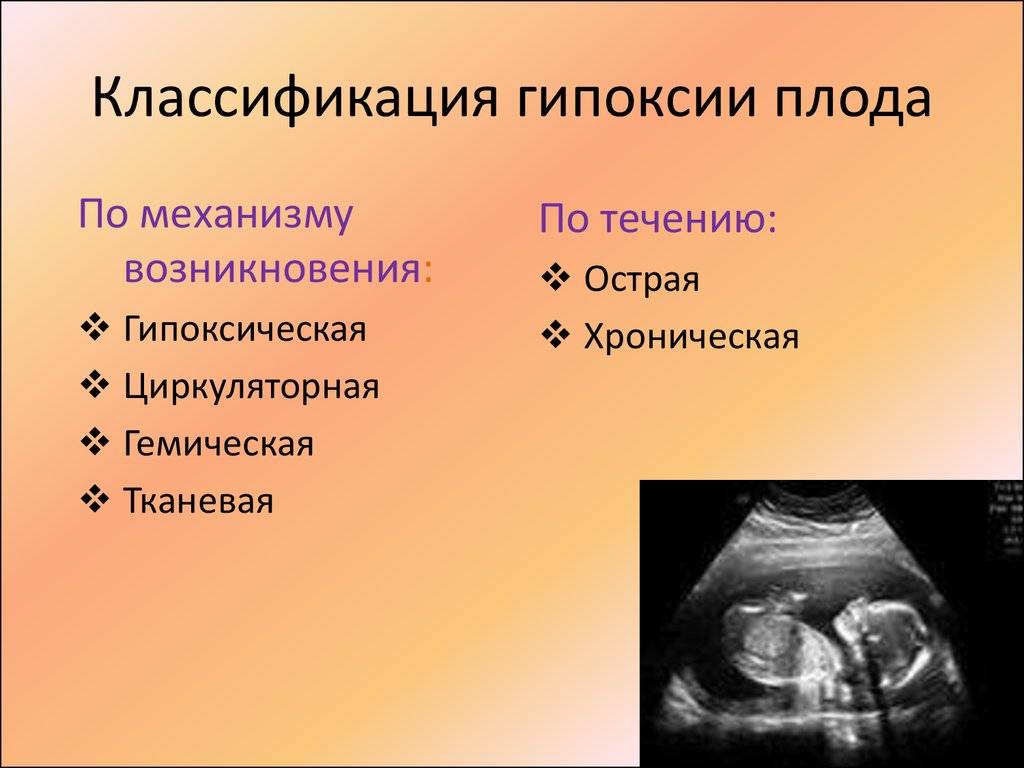
В зависимости от длительности выделяют хроническую и острую гипоксию плода.
Виды и стадии заболевания
В зависимости от происхождения и механизма развития патологического процесса, гипоксия бывает:
- экзогенной (вызванной внешними факторами, изменением степени насыщенности вдыхаемого воздуха кислородом);
- дыхательной (респираторной);
- циркуляторной (ишемической, застойной);
- гемической (вызванной анемией или снижением функции гемоглобина);
- тканевой (развивается по причине нарушения способности тканей поглощать кислород);
- субстратной (развивается при дефиците субстратов);
- перегрузочной (так называемая, гипоксия нагрузки);
- смешанной (сочетает несколько перечисленных выше видов).
По течению состояние бывает:
- молниеносным (развивается в течение нескольких секунд);
- острым (развивается через несколько минут или в течение часа);
- подострым (развивается в течение нескольких часов);
- хроническим (продолжается неделями, месяцами, а иногда и годами).
По локализации выделяют общую и локальную (местную) гипоксию.
Что такое внутриутробная гипоксия плода
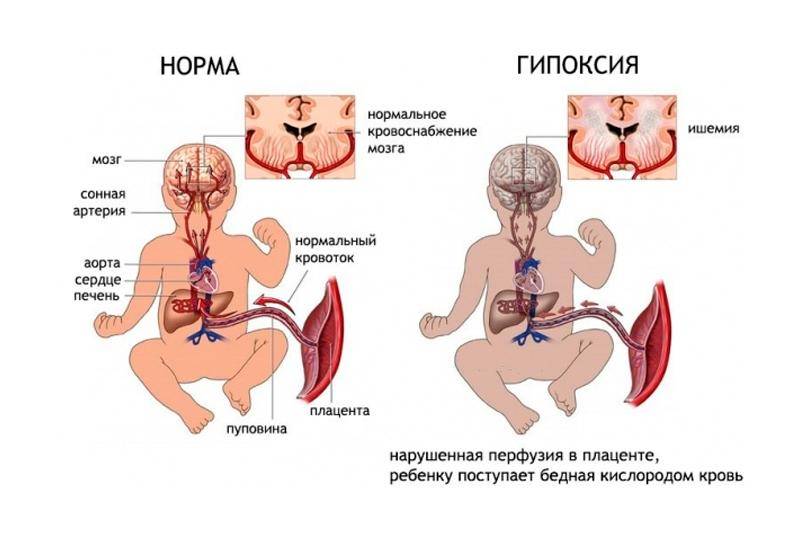
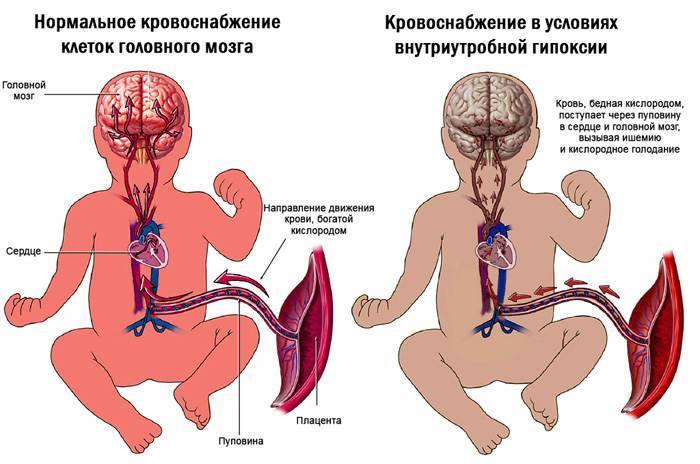
Во время внутриутробного развития, к началу 2 триместра, образуется плацента — связь материнского организма с плодом. Благодаря пуповине, кровь, обогащённая кислородом и питательными веществами, поступает в организм ребёнка. Для интенсивно растущих и размножающихся клеток достаточное количество кислорода — важный фактор, обеспечивающий обмен веществ на должном уровне.
В нормальных условиях питательных веществ и кислорода достаточно для обеспечения организма плода всем необходимым. Адекватность работы системы мать-плацента-плод имеет большое значение во время 2 и 3 триместра, так как в это время происходит развитие и созревание центральной нервной системы. Но, при различных нарушениях, возникает гипоксия — состояния острого или хронического недостатка кислорода. Без требуемого количества этого газа в крови плода происходит нарушение биохимических процессов. Клетки мозга наиболее чувствительны к этой патологии. Это объясняет в основном неврологические нарушения у детей, возникающие вследствие внутриутробной гипоксии плода.
Поражение центральной нервной системы может приводить к гибели нервных клеток, которые, как известно, не восстанавливаются. В результате такого повреждения возникают грубые дефекты, проявляющиеся как эпилепсия, детский церебральный паралич, отставание в психическом развитии.
С внутриутробной гипоксией связывают и менее серьёзные, но не менее значимые расстройства. Минимальная мозговая дисфункция, синдром гиперактивного ребёнка, перинатальная энцефалопатия — патологии, прямо связанные с недостатком кислорода.
Тяжёлая остро возникшая гипоксия плода может привести к смерти ребёнка.
Симптомы гипоксии плода
Признаки гипоксии плода: вначале недостаток кислорода возбуждает двигательный центр мозга ребёнка. Клинически это проявляется учащением силы и частоты движений, тахикардией (учащённое сердцебиение) у плода. При срыве компенсаторных механизмов и накоплении углекислого газа в крови происходит угнетение двигательной активности и сердечной деятельности. Внешние проявления – отсутствие или снижение частоты и силы движений, замедление сердцебиения плода (брадикардия). Однако подобные симптомы характерны для остро возникшей гипоксии. Кроме того, метод оценки субъективный. Исследования показали, что эффективность такой диагностики очень низка. Но, отсутствие движений плода в течение 12 часов – повод для обращения за медицинской помощью.
Косвенные признаки гипоксии при рождении – мутные зелёные околоплодные воды из-за присутствия в них мекония, синюшность кожных покровов, низкая оценка по шкале Апгар.
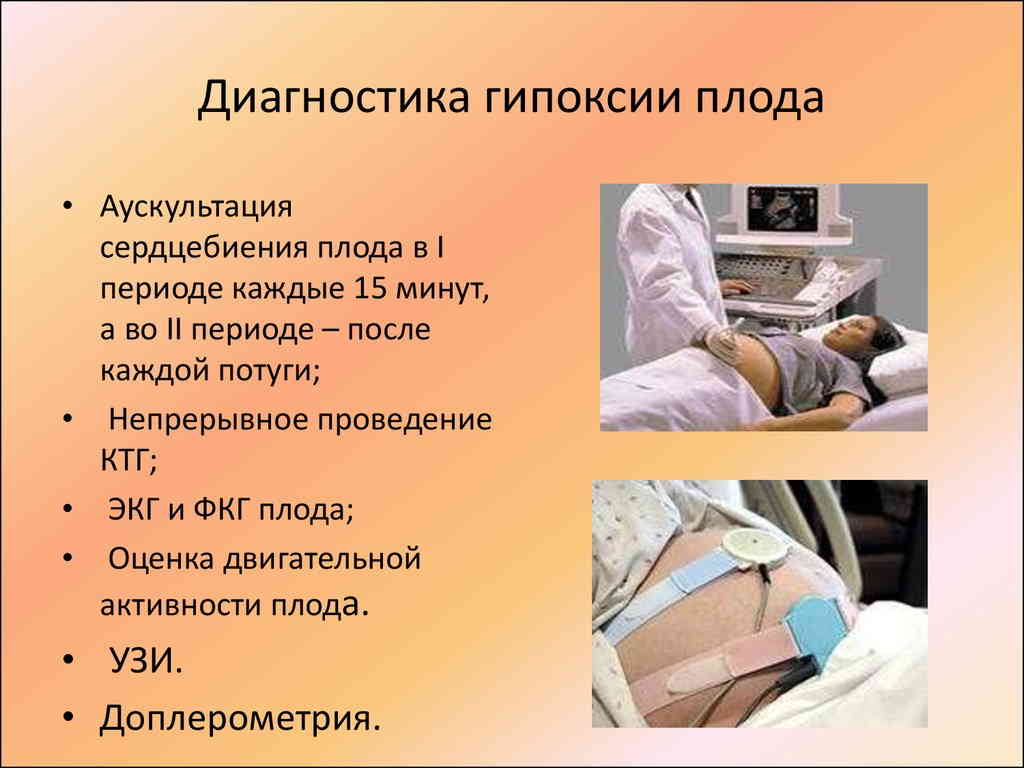
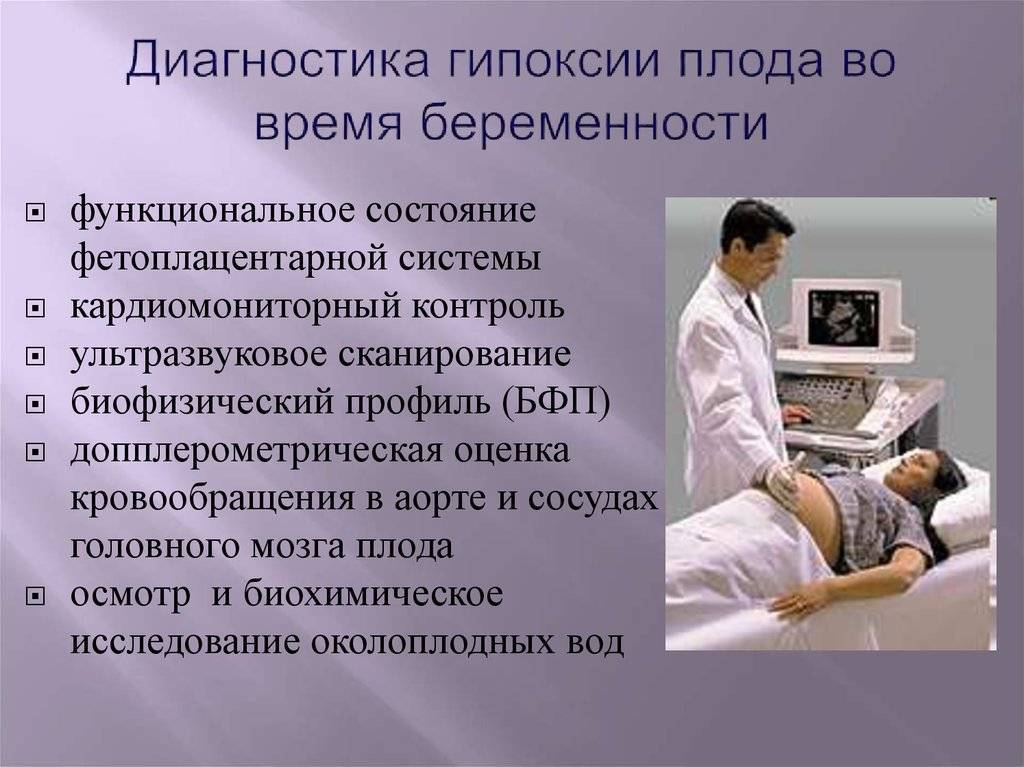
Хроническую гипоксию распознать без инструментальных методов сложно. Для диагностики внутриутробной гипоксии плода применяется кардиотокография (метод регистрации частоты сердечных сокращений плода и тонуса матки) и УЗИ.
Диагностика гипоксии плода: кардиотокография регистрирует ЧСС плода и сокращение мышц матки. В норме в минуту сердце ребёнка делает 120-160 ударов в минуту. Неустойчивая или низкая ЧСС плода свидетельствует о гипоксии. В настоящее время метод применяется в автоматизированных устройствах. Их называют антенатальными кардиомониторами. Оборудование позволяет следить за состоянием ребёнка перед и во время родов без участия человека.
Для плановых исследований большее распространение получило УЗИ плода с допплерометрией сосудов. Метод позволяет определить величину кровотока по заданным сосудам – артериям и венам пуповины, магистральным сосудам и средней мозговой артерии плода. Замедление кровотока является признаком гипоксии.
Косвенным признаком гипоксии плода на УЗИ также считают несоответствие веса и размеров плода сроку беременности (задержка внутриутробного развития).
Лечение внутриутробной гипоксия плода
При хронической гипоксии плода лечение направлено на улучшение маточно-плацентарного кровотока. С этой целью проводят коррекцию нарушений свёртывающей системы крови, лечат анемию, нормализуют тонус сосудов и матки. Применяют препараты, улучшающие обмен веществ. Витамины и антиоксиданты предупреждают повреждение клеток при недостатке кислорода.
Большое значение имеет физическая активность, полноценный отдых, устранение стрессов и нагрузок на организм. Рекомендуются прогулки на свежем воздухе, гимнастика для предотвращения застойных явлений в малом тазу. В тяжёлых случаях назначается строгий постельный режим. Питание сбалансированное, здоровое, богатое витаминами и белками.
Исследования показали, что умеренная хроническая гипоксия менее опасна. Организм ребёнка успевает приспособиться, компенсировать недостаток кислорода. Острая гипоксия плода, возникшая из-за преждевременной отслойки плаценты, обвития, другой акушерской патологии, требует немедленного оперативного родоразрешения. Смягчить недостаток кислорода при этом можно оксигенотерапией.
Профилактика гипоксии плода
Профилактику гипоксии плода должна выполнять женщина, которая решила стать матерью, а именно:
- правильно выбрать способ рождения ребёнка. При кесаревом сечении меньше шансов на возникновение гипоксии плода, чем при естественных родах
- своевременное лечение болезней, которые сопутствуют беременности
- избегать сильных физических нагрузок, только дыхательная гимнастика
- отдыхать достаточное количество времени
- рационализировать питание, путём употребления большого количества витаминов и кальция
- вести здоровый образ жизни, отказаться от алкоголя, никотина и наркотиков
- регулярно наблюдаться в женской консультации
- вовремя становиться на учёт к акушеру-гинекологу
- планировать беременность и тщательно к ней подготавливаться, путём обследования у врачей, лечения хронических, инфекционных или гинекологических заболеваний
Существует много исследований, связанных с лечением гипоксии плода. Одно из них — применение баротерапии в лечении гипоксии плода.
ГНОЙНО-СЕПТИЧЕСКИЕ ЗАБОЛЕВАНИЯ НОВОРОЖДЕННЫХ
Анатомо-физиологические
особенности, сниженная иммунная реактивность обусловливают высокую
восприимчивость новорожденных к гнойно-воспалительным инфекциям.
Инфицирование может наступить как во внутриутробном периоде, так и сразу
после рождения.
У новорожденных грань между
локальными и генерализованными формами гнойной инфекции в значительной
мере условна, так как возможен быстрый переход местного воспалительного
процесса в генерализованную инфекцию.
Клокальным формам относятся гнойно-воспалительные заболевания кожи и слизистых оболочек.
Кожа
новорожденных подвергается инфицированию наиболее часто. Различные
клинические формы поражения при этом объединяют под названием пиодермии.
Пиодермии развиваются под воздействием гноеродных микроорганизмов
(стафилококки, стрептококки, гонококки, протей, кишечная палочка,
синегнойная палочка и др.).
Везикулопустулез – поверхностная
стафилодермия новорожденных – встречается наиболее часто. Процесс
локализуется в устьях экзокринных потовых желез. Возникновению
заболевания могут способствовать перегревание, повышенная потливость,
мацерация. Фолликулярные пустулы размером с просяное зерно или горошину
располагаются по всему кожному покрову, чаще локализуются на спине, в
складках, на коже шеи, груди, в области ягодиц и на волосистой части
головы. Лечение местное (бриллиантовая зелень, метилвиолет, 2% раствор
перманганата калия). Антибактериальная терапия, как правило, не
проводится.
Псевдофурункулез – заболевание
мерокринных потовых желез у детей грудного возраста (множественные
абсцессы потовых желез, псевдофурункулез Фингера). Развитию заболевания
способствуют недоношенность, иммунодефицитные состояния, искусственное
вскармливание, дефекты ухода, повышенная потливость. Высыпания чаще
всего располагаются на затылке, спине, ягодицах, бедрах, возможно
распространение на кожу груди и живота. Заболевание сопровождается
нарушением общего состояния с повышением температуры тела. Местное
лечение осуществляют 2% спиртовыми или водными растворами анилиновых
красителей, присыпками из окиси цинка (10 %) с тальком. По показаниям
назначают антибиотики (с учетом данных антибиотикограммы) и
иммунозаместительную терапию.
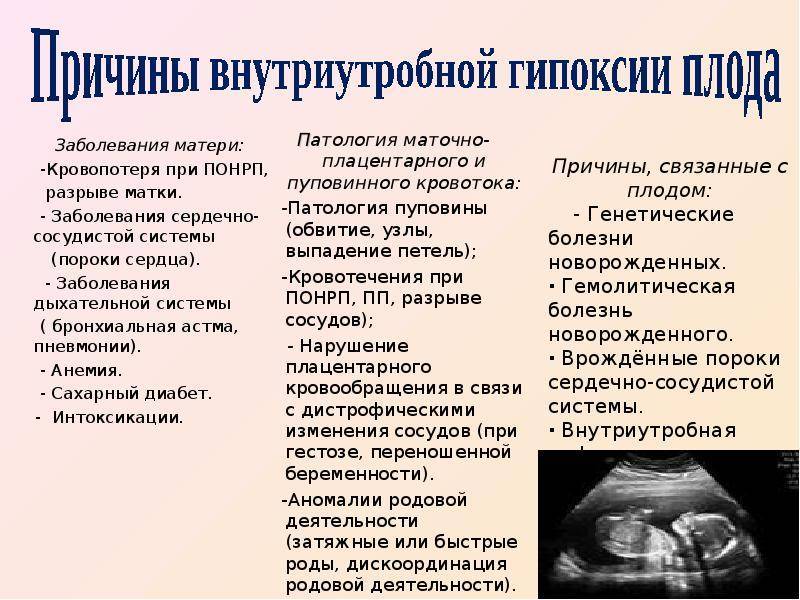
Что провоцирует / Причины Гипоксии плода:
Существует большое количество факторов, которые способствуют развитию гипоксии. Это в основном материнские болезни беременной женщины:
- заболевания сердечно-сосудистой системы
- анемия (снижается общее количество гемоглобина; при этой болезни эритроциты не могут доставлять кислород тканям организма матери и плода, или же доставляют его в слишком малом количестве)
- сахарный диабет
- заболевания почек
- заболевания дыхательной системы (хронический бронхит, бронхиальная астма, ларингит, ринит, пневмония и другие заболевания, особенно с осложнениями)
Отдельно выделяют группу причин, которая связана с нарушениями плодово-плацентарного кровотока:
- Аномалии родовой деятельности
- Патологии плаценты и пуповины
- Угроза преждевременных родов
- Перенашивание ребенка
- Другие осложнения беременности и родов
Причинами гипоксии плода могут стать болезни плода:
- Врожденные пороки развития
- Внутриутробное инфицирование
- Гемолитическая болезнь (бывает при несовместимости плода и матери по группе крови)
- Длительное сдавливание головки в процессе родов
Профилактика гипоксии плода
Такие серьёзные патологии легче предупредить, чем лечить. Здоровый образ жизни, сбалансированное полноценное питание, спорт полезны для организма будущей матери. Своевременное лечение хронических заболеваний до беременности резко снижает частоту акушерских осложнений.
Многие женщины жалуются, что во время беременности приходится часто проходить обследования, сдавать анализы. Это вынужденная мера — в последние десятилетия нормальная беременность стала редким явлением. Но, своевременная диагностика и лечение — гарантия того, что всё будет хорошо. Необходимо строго выполнять все назначения и рекомендации врача.
Степени гипоксии плода
По скорости протекания гипоксия делится на:
- кратковременная, т. е. возникает быстро и неожиданно
- средней тяжести – выражается непосредственно во время родов
- острая – признаки болезни наблюдаются за несколько дней до предстоящих родов
- хроническая гипоксия плода – появляется она при сильном токсикозе, несовместимости групп крови или резус-факторов матери и ребёнка, внутриутробных инфекциях плода.
По времени возникновения гипоксия делится:
- образовавшееся на первых месяцах беременности
- во второй половине из отведённого срока
- во время родов
- после родов возникает очень редко.
Гипоксия плода и новорожденного ребенка
Гипоксия плода – очень опасное состояние, причины, по которым она развивается, могут быть разными, но всегда она приводит к тяжелым последствиям, которые находятся в прямой зависимости от времени ее возникновения. На начальном сроке беременности это может вызывать замедление в развитии и патологии плода, в поздних сроках она способна вызвать значительные нарушения в ЦНС. При отслойке плаценты развивается острая гипоксия, от которой малыш может погибнуть. Внутриутробная гипоксия приводит также к задержкам в развитии плода, к трудностям при адаптации ребенка в послеродовый период и к различным неврологическим расстройствам: беспокойному сну, плохому аппетиту, капризам, судорогам.
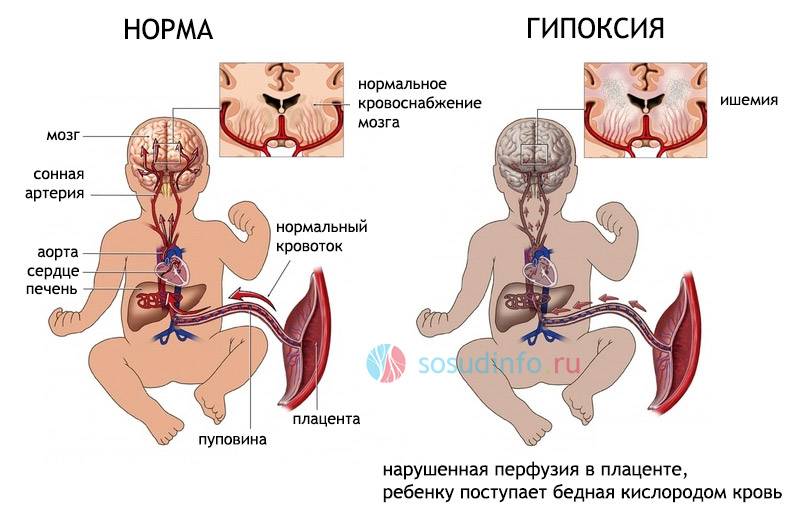
Обусловлены эти осложнения тем, что организм будущего ребенка при гипоксии запускает действие механизмов, направленных на усиленное кровоснабжение жизненно необходимых органов – сердца, надпочечников, тканей мозга, а в желудочно-кишечном тракте, почках, легких, и в кожных покровах сила кровотока уменьшается. Поэтому ребенок с диагнозом «Внутриутробная гипоксия» может родиться с возможными нарушениями функций этих органов. Это проявляется в форме нарушений дыхания, задержки в организме жидкости, частого срыгивания. Следующий этап, который характеризуется возникновением признаков кислородного голодания и нервного истощения, наступает, если кислородное голодание протекает длительно. При этом состоянии замедляется сердечный ритм, падает тонус кровеносных сосудов, происходит отек тканей организма, при этом страдает головной мозг, гибнут нервные клетки, другие жизненно важные органы оказываются неспособными выполнять свои функции и дальнейшем возникает опасность для жизни ребенка. В период вынашивания плод получает через плаценту все необходимые для поддержания жизнедеятельности вещества и микроэлементы через нее кислород попадает из крови матери в ткани плода. Если беременная женщина страдает от недостатка полезных веществ, плод также будет испытывать неудобства.
Гипоксия плода: причины
бронхиальной астмыбронхита
- внутриутробное инфицирование;
- продолжительное давление на головку в момент родов;
- врожденные пороки развития;
- гемолитические заболевания.
Заболевания и состояния матери
Физиологическая перестройка
- Повышается частота сердечных сокращений, склонность к свертываемости крови. На 30-40% увеличивается объем циркулирующей крови в сосудах.
- Понижается сила сердечных сокращений, уменьшая приток крови к матке.
- Ослабляются стенки вен под воздействием прогестерона — гормона, который обеспечивает вынашивание беременности, расслабляя мышцы матки.
- Мышца, разделяющая брюшную и грудную полость (диафрагма), на последних месяцах беременности поднимается выше за счет роста плода и повышения давления в брюшной полости.
- Матка по мере своего роста давит на вены в малом тазу, по которым кровь возвращается от ног, затрудняя ее отток.
Железодефицитная анемия эритроцитованемииПоражения сердечно-сосудистой системы
- Врожденные и/или приобретенные пороки сердца и сосудов. При тяжелых пороках беременность противопоказана, поскольку возможна гибель будущей матери.
- Миокардит (воспаление сердечной мышцы) и эндокардит (воспаление внутренней оболочки сердца) — тяжелые состояния, которые являются осложнениями других заболеваний (инфекционных, аутоиммунных).
- Варикозное расширение вен и тромбофлебит (воспаление вен).
- Повышение артериального давления, стенокардия и другие.
Заболевания органов дыханияхроническая обструктивная болезнь легкихИзменение гормонального балансасахарном диабетещитовидной железыКурениеСтресс, недосыпание и психоэмоциональное напряжениестрессакортизолаВнутриутробная инфекцияИнфекционные заболеваниябактериямивирусамигрибкамимикоплазмацитомегаловирускраснухигриппастрептококкистафилококкиотекаинтоксикацияОтравления и интоксикациирвотыпоносаповышается температураотравленииПатология со стороны маткиЭндометриозПодробнее об эндометриозеАномалии строения матки: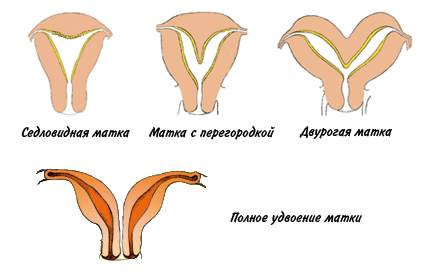
Нарушение маточно-плацентарного кровотока
Эклампсия или преэклампсиягестозтоксикоз
артериальное давление
Преждевременная отслойка плацентыотслойкегематомаматочное кровотечение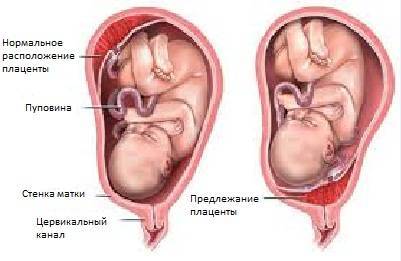 Нарушение прикрепления плаценты — предлежание плацентыПереношенная беременность или преждевременное старение плаценты
Нарушение прикрепления плаценты — предлежание плацентыПереношенная беременность или преждевременное старение плаценты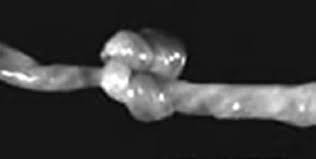 Аномалии пуповиныпуповинабеременностиАномалия плацентыИнфаркт плаценты
Аномалии пуповиныпуповинабеременностиАномалия плацентыИнфаркт плаценты
Особенности течения и осложнения настоящей беременности
Угроза преждевременных родовИстинный повышенный тонус маткиМногоплодная беременностьМаловодие или многоводие
Заболевания и состояния плода
Несовместимость группы крови и/или резус фактора матери и плодаАномалии развития и/или наследственные заболевания у плода
Гипоксия плода во время родов или асфиксия новорожденного
родовАспирацияПреждевременные родыНарушения родовой деятельности
- Некоординированная родовая деятельность — спастические, беспорядочные и болезненные сокращения мышц матки во время схватки. Раскрытие шейки матки замедлено.
- Слабая родовая деятельность — мышечные сокращения матки не обладают достаточной силой и продолжительностью, промежутки между схватками увеличены, раскрытие шейки замедлено.
- Бурная родовая деятельность — сокращения мышц матки во время схваток или потуг частые и сильные (через 1-2 минуты). Возможны стремительные роды — в течение 1-3 часа, или быстрые — до 5 часов.
- Тетанус матки — мышцы матки напрягаются в момент схватки и не расслабляются, приводя к замедлению или прекращению родов.
Наложение акушерских щипцов, длительное стояние головки плода в родовых путях матери в одной плоскостиголовной мозг
Симптомы Гипоксии плода:
О гипоксии плода должны знать все будущие мамы. Этим диагнозом доктора пугают многих беременных. Иногда диагноз ставят на основе одного только осмотра, назначая бесполезные и даже вредные лекарства. Потому ознакомьтесь с типичными симптомами, проявлениями гипоксии плода.
Беременная может получить подозрения примерно с 4го месяца беременности, когда в животе начинаются толчки будущего ребенка. Внимательно следите, насколько часто шевелится ваш малыш. Беременная женщина должна насчитать минимум 10 толчков в сутки (серий толчков). Одним эпизодом считается, если ребенок шевелится на протяжении от 2 минут. Через час-два может быть еще один эпизод и т.д.
Слишком частые шевеления ребенка – также негативный признак. Это явление называют еще «икотой» ребенка. Данное проявление можно считать симптомом гипоксии плода. Но не все медики придерживаются этой точки зрения. Всё же многие говорят о том, что о гипоксии свидетельствует уменьшение количества толчков плода. Последствия гипоксии могут отличаться от того, острый это процесс или хронический. Например, если плацента созрела раньше времени, или беременная курит, плоду постоянно не будет хватить кислорода. Это состояние не вызовет гибель плода. Но при длительной внутриутробной гипоксии ребенок может родиться ослабленным, с небольшим ростом, с нехваткой веса, даже если мать выносила его все 9 месяцев, как положено.
Острая гипоксия имеет более тяжелые последствия. Если плацента полностью отслоилась раньше времени, плод погибает за 2-4 минуты от нехватки кислорода. Поскольку, когда плацента отслаивается, связь между матерью и ребенком нарушается. При острой гипоксии нужно срочно провести операцию кесарево сечение. Это единственный шанс ребенку выжить.
Основным симптомом гипоксии плода считается изменяющееся сердцебиение малыша. Нормальная частота ударов в минуту – от 120 до 160. Могут быть небольшие отклонения от норма. А если сердцебиение сначала 160, а потом перескакивает на 90 или 100, это может быть признаком нехватки кислорода у плода. Также о рассматриваемом состоянии свидетельствует количество ударов сердца плода меньше 70 ударов за 1 минуту. Это можно проверить при помощи аускультации, кардиотокографии и прочих методов, о которых будет подробно рассказано выше.
Внутриутробная гипоксия плода
Причины внутриутробной гипоксии плода – разные патологии, протекающие в материнском организме, а также неблагоприятные факторы внешней среды. Гипоксия может возникнуть из-за заболеваний:
- гипертония
- сахарный диабет
- порок сердца
- преэклампсия и эклампсия
- хронический бронхит или бронхиальная астма
- различные заболевания почек
Внутриутробные причины возникновения гипоксии:
- повреждение целостности матки
- продолжительное передавливание головы, шеи ребёнка при родах
- усложнение прохода малыша по родовому каналу, чаще всего возникает по причине больших объёмов или неправильной позы малыша
- увеличение объёма околоплодной жидкости
- беременность двумя, тремя и более плодами
- внутриутробное заражение ребёнка
- перегораживание плацентой родового прохода из матки
- обматывание пуповины вокруг шеи ребёнка
- нарушение потока крови в плаценте
Кроме этого, весомыми причинами внутриутробной гипоксии плода могут быть внешние факторы:
- плохая экология и высокая загрязнённость воздуха в том месте, где проживает будущая мать
- приём большого количества лекарственных препаратов
- отравление химическими веществами
- злоупотребление женщиной в период беременности спиртными напитками, никотином или наркотиками
Подход к лечению гипоксии
При выраженной стадии гипоксии беременной предлагают госпитализацию. Специалисты делают все возможное для устранения экстрагенитальной патологии женщины и восстановления фетоплацентарного кровотока. Необходимо соблюдать все врачебные рекомендации, включая ограничения активности на период лечения до нормализации самочувствие. Для снижения повышенного тонуса назначают специальные препараты, которые расслабляет маточные стенки и предупреждают угрозу прерывания. При хронической гипоксии показано использование лекарств, которые делают клетки более чувствительными и проницаемыми для кислорода. Также используются нейропротекторы, метаболики, препараты железа.
Важно устранить действие предрасполагающих факторов и уменьшить проявления главного заболевания, которое вызывает гипоксию плода. Иногда у беременной обнаруживают сочетанные патологии, требующие серьезного медикаментозного лечения
В таком случае женщина остается в стационаре вплоть до родоразрешения.
Возможные осложнения гипоксии:
- Задержка роста, развития будущего ребенка;
- Рождение маловесного плода;
- Преждевременная родовая деятельность;
- Неврологические расстройства у плода;
- Антенатальная гибель.
Лечение
Лечение гипоксии направлено на восстановление функции насыщения тканей кислородом и устранение причин развития патологии.
Иногда для терапии заболевания достаточно увеличения физической активности и регулярного проветривания жилища и рабочего места.
Если гипоксия связана с патологиями легких или сердечно-сосудистой системы, нужны более серьезные мероприятия.
Оксигенация проводится путем использования кислородного оборудования: баллончиков, кислородных подушек, масок. В некоторых случаях требуется подключение пациента к аппарату ИВЛ, который обеспечивает принудительную подачу кислорода в легкие. Это способствует насыщению крови кислородом и выведению из легких углекислого газа.