Аллергия при грудном вскармливании: как избежать?
Пока вы кормите малыша грудью, нужно избегать продуктов, которые вызывают аллергию у ребенка. Обязательно следите за реакциями крохи и наблюдайте, как изменения в вашем рационе сказываются на поведении малыша, состоянии его кожи, а также частоте и характере стула.
Есть несколько групп продуктов, которые во время кормления лучше исключить из своего рациона.
- Прежде всего, это кофе, чай, алкоголь, газированные напитки и шоколад;
- Также в список запретов попадают экзотические (особенно цитрусовые) фрукты, производные сои, морепродукты, сырая и слабосоленая рыба и продукты, содержащие различные химические добавки (консерванты, усилители вкуса);
- Сладкие, жирные десерты также стоит исключить на время грудного вскармливания.
Если у малыша обнаружена предрасположенность к аллергии, маме стоит особенно внимательно отнестись к своей диете. В этом случае нужно ограничить потребление белка коровьего молока. Если мама злоупотребляет этими продуктами, у малыша может появиться сильная аллергия, вздутие живота и другие неприятные симптомы.

Стоит сократить потребление другого белка — глютена, который присутствует во всех злаковых, кроме риса, гречки и кукурузы.
У детей с наследственной предрасположенностью к аллергии часто вызывает реакцию пигмент, который окрашивает в красный цвет овощи и фрукты
Поэтому стоит осторожно относиться к красным фруктам и ягодам в своем рационе.. Чаще всего аллергия возникает на белок коровьего молока, куриные яйца, орехи и рыбу (более половины всех случаев).
Чаще всего аллергия возникает на белок коровьего молока, куриные яйца, орехи и рыбу (более половины всех случаев).
Некоторые отвары так же, как и кофе, могут вызывать негативную реакцию у младенца. Это женьшеневый (возбуждает нервную систему), настой боярышника (понижает давление), донника (содержит вещества, ухудшающие свертываемость крови), а также мяты.
Любой новый продукт вводится в рацион кормящей мамы не чаще, чем раз в две недели.
Панические атаки. Современные методы диагностики.
Только квалифицированный врач невролог-вегетолог может поставить диагноз паническое расстройство, которое проявляется паническими атаками, выявить его симптомы и назначить оптимальное лечение.
На первичном осмотре врач-вегетолог должен исследовать нормальные рефлексы пациента, его мышечную систему, органы чувств, когнитивные функции (память, речь, восприятие), оценить общее психоэмоциональное состояние больного, при этом учитывая все его жалобы, чтобы собрать полную картину болезни.
Далее есть несколько методов диагностики вегетативного нервного расстройства. Один из них – это исследование вариабельности сердечного ритма.
Пациент выполняет несложную нагрузку: сначала он ложится на спину, а через несколько минут – встает на ноги. Таким образом мы моделируем стандартную повседневную ситуацию, когда на наш организм оказывается самая минимальная нагрузка. Все это время датчики, прикрепленные к груди пациента, записывают ритм его сердца, а врач затем сравнивает изменения ритма в обоих положениях. Такое исследование показывает, насколько организм человека приспособлен к обычной минимальной нагрузке, с которой в норме – каждый день без малейшего труда справляется наша вегетативная нервная система.
Как это работает? В здоровом состоянии наше тело адекватно реагирует на любой «стресс», любую нагрузку (умственную, физическую, эмоциональную). Поэтому, когда здоровый человек встает, то в его теле срабатывает симпатический отдел вегетативной нервной системы и вырабатывается гормон адреналин, а значит сердцебиение учащается. Когда человек ложится, то в норме его организм должен настроиться на отдых и расслабление. На уровне физиологии это проявляется так: в активность вступает парасимпатический отдел вегетативной нервной системы и выделяется гормон ацетилхолин, который гасит активность адреналина, и наступает фаза релаксации и восполнения резервов организма.
Но у пациентов с симптомами панических атак наблюдается аномальная смена кардиоритмов: то есть, когда человек ложится, его пульс учащается и становится все быстрее и быстрее. То есть когда человек дает своему организму команду настроиться на отдых, организм понимает все наоборот – и готовиться к выполнению забега на короткую дистанцию. Именно поэтому люди с расстройствами вегетативной нервной системы так часто не могут уснуть ночами и никогда не чувствуют себя отдохнувшими и бодрыми.
Таким образом врач делает вывод, что гармоничная работа симпатического и парасимпатического отделов нервной системы нарушена. Значит, можно переходить к следующему этапу обследования.
Среди инновационных методов диагностики панического расстройства – исследования вегетативной нервной системы методом инфракрасной термографии. На инфракрасном снимке тепловизор наглядно показывает, в каких именно узлах (ганглиях) вегетативной нервной системы нарушена работа. Именно с этими вегетативными узлами впоследствии будет работать врач невролог-вегетолог.
«Серьезные научные исследования последнего десятилетия показали высокую достоверность и надежность термографии. Это позволяет использовать данный метод в медицинской практике для постановки диагноза в сложных случаях», — Джеймс Мерсер, профессор, президент Европейского общества термографии (EAT).
Рис.1 – Снимок тепловизора до лечения панических атак и ВСД – нарушена работа вегетативного узла в шейном отделе (цвета – красный и оранжевый) | Рис.2 – Снимок тепловизора того же пациента после лечения панических атак и ВСД – температура в вегетативном узле шейного отдела нормализовалась (цвета — синий и зеленый) |
После лечения можно сделать повторный инфракрасный снимок, на котором Вы заметите прогресс от пройденного курса. Зоны с аномальной температурой (ярко-красного или темно-синего цвета) изменят свой цвет на снимке, потому что их температурный режим приблизиться к нормальному показателю.
Отеки при беременности опасны?
Отеки — это избыточное накопление жидкости в тканях5. Как видите, в этом определении нет уточнения «в тканях, расположенных непосредственно под кожей», отекать могут и внутренние органы. Нередко отеки рук, ног, лица у беременных — лишь верхушка айсберга. Скрытый от глаз внутренний застой воды может стать причиной расстройства функционирования органов, общего обезвоживания, нарушения транспорта кислорода. В конечном итоге это может грозить плоду недостаточной поставкой питательных веществ и кислородным голоданием. Сильные отеки при беременности отражаются не только на красоте будущей мамы, но и на здоровье ее малыша.

Медицина делит отеки при беременности на физиологические и патологические. Под первыми подразумеваются почти неизбежные изменения, связанные с гормональным сдвигом и общим увеличением циркулирующей в организме жидкости. Вторые являются признаком различных внутренних проблем, таких как заболевания почек, сердечная недостаточность, варикозное расширение вен, гестоз (поздний токсикоз) и прочих. Физиологические отеки обычно не требуют лечения — чтобы уменьшить их, достаточно придерживаться здорового образа жизни. При патологических необходимо найти причину и устранить ее.
Отличить физиологические отеки от патологических сможет ваш врач по результатам осмотра и анализов. В частности, тревожным признаком является присутствие белка в моче. Между визитами к доктору вы и сами можете заподозрить патологию, если отеки слишком быстро растут, начинают подниматься выше голеней, а при надавливании на отекшие места на коже остаются вмятины, которые медленно рассасываются.

10 правил комфортной жизни гипотоника
В помощь несколько практических советов:
- Гипотоники мерзнут даже летом, но «для согрева» никогда не используйте спиртное или никотин: вопреки ожиданиям они заберут остаток сил, вызовут желание заснуть.
- Нехватку воздуха компенсируйте прогулками на свежем воздухе, спите только с открытым окном или форточкой, даже зимой (в разумных холодовых параметрах), в магазинах сразу же распахивайте пальто или снимайте верхнюю одежду.
- Сон обязан быть не менее 9 – 11 часов, это норма, недосып делает гипотоника агрессивным, злым.
- Исключите из гардероба тесную одежду (особенно водолазки) – она пережимает сосуды.
- Есть лучше меньше, но чаще.
- Займитесь танцами, результат вас удивит!
- Контрастный душ, баня – это то, что нужно сосудам, но только в меру.
- Не волнуйтесь, научитесь контролировать свои эмоции, это поможет и в карьерном росте.
- Пейте много и вкусно, но предварительно посчитайте свой оптимум.
- Добавьте в свою жизнь соль и полюбите ее.
Придерживаясь рекомендаций, вы забудете о головных болях, раздражительности, сонливости, плохом настроении, других симптомах артериальной гипотензии.
Боярышник при беременности: полезные свойства
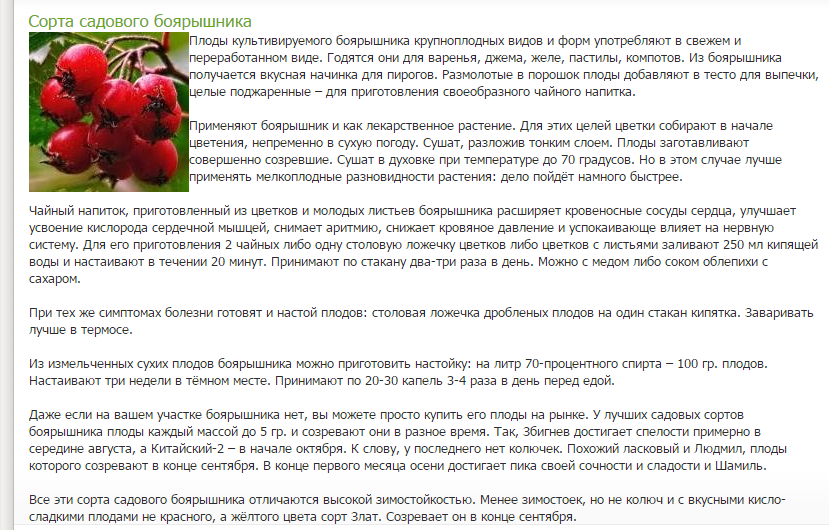
Боярышник или терновник – декоративный кустарник из семейства Розоцветные, обладающий лечебными свойствами. Спектр применения лекарственного растения довольно широк. В основном его чудодейственные свойства применяются при лечении сердечных недугов и снятия нервного напряжения, поэтому в народе боярышник называют «сердечной ягодой». Растение представляет собой листопадный кустарник высотой 1-5 метра с мощными крепкими побегами и шарообразной кроной. Ветви терновника усыпаны многочисленными колючками. Цветет кустарник белыми цветками в мае-июне, а созревание плодов происходит в сентябре. Плоды боярышника имеют продолговатую или шаровидную форму, мясистые, красного цвета, на вкус сладковатые и слегка вяжущие.
- В народной медицине применяются как цветы боярышника, так и его плоды. По целебным свойствам плоды боярышника ничем не уступает шиповнику, в их состав входят пектин, дубильный вещества, каротин, крахмал.
- В плодах присутствуют такие витамины как А, С, К, Р, Е, D и группы В, а также огромное количество микроэлементов, необходимых нашему организму.
- Ягоды растения содержат такие полезные кислоты как винная, яблочная, урсоловая, кретоновая кислота, оказывающие сосудорасширяющее, противовоспалительное действие.
- Отвар из листьев боярышника – замечательное средство для улучшения кровообращения и усиления сокращения сердечной мышцы.
Боярышник является нетоксичным растением, поэтому, в правильной дозировке, разрешен к применению при беременности.

Как уменьшить отеки при беременности?
Лечение с помощью фармацевтических препаратов — последний метод, к которому прибегают только в крайних случаях. Обычно достаточно скорректировать образ жизни и обзавестись несколькими полезными привычками. Мы дадим вам 12 простых рекомендаций, которые помогут уменьшить застой воды в организме.
Соблюдайте режим дня. Старайтесь не переутомляться в течение дня и хорошо отдыхать. Продолжительность сна во время беременности должна составлять не менее 8 часов, а, если у вашего организма есть такая потребность, даже 9–10 часов.
Больше гуляйте. Вашими помощниками в лечении отеков при беременности являются свежий воздух и разумная физическая активность. Если в обычной жизни вы привыкли гулять только от лифта до припаркованной машины и обратно, с этим надо что-то делать.
Носите удобную обувь. Даже если вы очень любите туфли на высоких каблуках, даже если без них комплексуете из-за собственного роста, от них придется на время отказаться. Неудобная обувь усугубляет отечность при беременности, а мягкие туфли с невысоким каблуком помогают с ней бороться. Если ноги в конце дня все равно болят, посетите ортопедический салон и попросите специалиста изготовить для вас индивидуальные стельки.
Чаще меняйте позу. Когда ваше тело затекает — оно отекает. Старайтесь не сидеть и не стоять без движения долго. И на работе, и дома периодически покидайте любимое кресло, чтобы немного размяться. А пока сидите в нем, не застывайте в одной позе — двигайте руками и ногами, меняйте положение тела.
Давайте ногам отдохнуть. Для профилактики отеков на ногах необходимо периодически поднимать их повыше. Так вы облегчаете работу кровеносной системы и позволяете ей выкачать немного лишней жидкости из ног. Идеально полежать на спине с задранными вверх ногами, но даже если вы просто положите их на соседний стул во время обеда на корпоративной кухне — это уже неплохо.
Делайте физические упражнения. В борьбе с отечностью при беременности полезны простые физические упражнения — наклоны, повороты и т.п. Поможет и статика: встаньте на колени, затем опуститесь на локти, постойте в таком положении 5 минут. Занятия йогой для беременных также позволяют разогнать жидкость.
Лежите на боку. На поздних сроках беременности ваше тело само подскажет правильную позу для отдыха — лежа на боку. На ранних сроках она тоже самая полезная: в таком положении почки работают наиболее эффективно, утилизируя лишнюю воду.
Пейте, и не ограничивайте себя в этом. Вы можете подумать: чем меньше я выпью, тем меньше будут отеки. Нет, так их не согнать, а получить обезвоживание — запросто. Пейте столько, сколько хочется, но только чистую воду, морсы или отвары без сахара. Газировка, соки из магазина и прочие сладкие напитки стоит исключить из рациона.
Соблюдайте пищевой баланс. В течение беременности ешьте больше белковой пищи, не налегайте на выпечку, хлеб, сладости и другие богатые углеводами продукты, ограничьте количество жиров в рационе. Полностью откажитесь от «пустых калорий» — снэков и фаст-фуда.
Устраивайте разгрузочные дни. Раз в неделю устраивайте себе лечение диетой. Разговор не о том, чтобы целый день сидеть только на воде. Есть масса рецептов вкусной и довольно питательной «разгрузки» — от кефирной или банановой диеты до дня куриной грудки или фруктовых коктейлей.
Контролируйте потребление натрия. Соли натрия удерживают жидкость в тканях, и самая известная из них — обычная поваренная соль. Для профилактики сильных отеков при беременности ограничьте ежедневное потребление соли до одной чайной ложки без горки, лучше даже меньше. При расчетах не забывайте, что соль попадает в организм не только из солонки. Она имеется во многих пищевых ингредиентах (мясо, рыба, молочные продукты, томаты и пр.), есть почти во всех полуфабрикатах и готовых продуктах — от колбасы до хлеба. Со временем вы даже можете полюбить естественный вкус пищи без или с минимальным добавлением соли — он весьма неплох.
Принимайте природные мочегонные средства. Шиповник, боярышник, ромашка, брусника, толокнянка — в аптеке можно найти немало натуральных средств для борьбы с отеками. Обсудите покупку со своим врачом: во время беременности необходимо консультироваться с ним перед приемом любых лекарственных препаратов, даже растительных.
Для профилактики отеков и варикозного расширения вен можно носить компрессионное белье6. Проконсультируйтесь с врачом — он расскажет, что лучше купить и как использовать.

Профилактика ОРВИ
Профилактика вирусной инфекции во время беременности по большей части носит неспецифический характер и направлена на поддержание соматического здоровья женщины, ограничение контактов, особенно с людьми, имеющими признаки ОРВИ, соблюдение гигиенических норм. Специфическая профилактика возможна лишь для предотвращения заражения сезонным гриппом.
Неспецифическая профилактика
Акушеры-гинекологи не советуют принимать иммуностимулирующие, поливитаминные препараты без крайней необходимости. Среди основных рекомендаций:
- Избегать контактов с лицами, имеющими симптомы ОРВИ, при совместном проживании организовать изоляцию, соблюдать масочный режим, часто проветривать помещение, проводить влажные уборки с антисептиками.
- Дома поддерживать уровень влажности воздуха от 50%, орошать слизистые носа слабыми солевыми растворами.
- Ограничить посещение мест массового скопления людей. Во время визитов в магазин, поликлинику, другие учреждения надевать медицинскую маску, менять ее каждые 2 часа или по мере того, как материал, из которого она сделана, не станет влажным.
- Не прикасаться грязными руками к лицу, после любых контактов ( например, поручни, ручки дверей, купюры или товар в магазине) – предварительно мыть руки или обрабатывать их антисептическими средствами.
- Стараться соблюдать режим сна и бодрствования, сбалансировано питаться. Регулярно совершать прогулки на свежем воздухе.
Специфическая профилактика
Прививка от гриппа при беременности разрешена женщинам во 2 и 3 триместрах. Ее безопасность подтверждена клиническими испытаниями. Обычно прививка хорошо переносится и уже через 4 недели обеспечивает иммунитет от вируса. Эксперты ВОЗ рекомендуют применять препараты с дозировкой антигенов от 15 мкг, иные вакцины они оценивают как недостаточно эффективные.
Так будущая мама может выбрать прививку из следующего перечня:
- «Ультрикс»;
- «Ваксигрипп»;
- «Инфлювак»;
- «Флю-М».
Вакцинация противопоказана пациенткам с индивидуальной непереносимостью компонентов вакцины, системными заболеваниями, острыми состояниями или декомпенсацией тяжелых хронических патологий. Если женщина во время беременности перенесла ОРВИ без каких-либо осложнений, она может выдержать интервал около 2-3 недель и сделать прививку от гриппа.
Разновидности приборов
Палочки для еды бывают самыми разными. Основные виды:
- Для женщин и мужчин.
- Для детей.
- Хаси – личные палочки, принадлежащие только одному человеку.
- Варибаси – одноразовые палочки.
- Нурибаси – палочки многоразового использования.
Хаси
Хаси изготавливают из разных материалов. Это бамбук, сосна, клен, слива, кипарис. Пластмассовые палочки пользуются редко. Самые престижные хаси, изготовленные из слоновой кости и оленьего рога. Деревянные палочки украшают рисунками, инкрустацией, обычно используют дома.
Существуют декоративные палочки, нарядно украшенные к Новому году, дню рождения. На детские хаси изображают кукол, животных.
Металлическими палочками редко принимают пищу, чаще ими пробуют еду во время готовки.
Хаси сервируют перед прибором в горизонтальном положении, но иногда кладут на специальные подставки – хасиоки. «Оку» в переводе с японского «класть». Хасиоки на столе означает, что жители Страны Восходящего Солнца помнят и чтят свою древнюю историю.
Хаси хранят в специальных коробочках или стакане, порой подвесном. Палочки преподносят на свадебной церемонии. Считается, что такой подарок молодоженам сделает их брак долгим и счастливым.
Детей учат держать хаси с раннего возраста, малыши начинают пользоваться палочками уже после года жизни. Традицией в Японии считается подарить ребенку палочки на сотый день рождения и в этот же время впервые накормить рисом. Применение палочек детьми хорошо развивает мелкую моторику, что положительно действует на развитие памяти и учебу в целом.
Варибаси
Одноразовые предметы для еды, которые изготавливают из деревянных дощечек, распиленных с края. Перед едой варибаси аккуратно разламывают. Варибаси не подаются разломанными, это знак того, что ими никто ранее не пользовался.
Обычно варибаси подают в бумажной упаковке (хаси букуро), изящно украшенной рисунками или логотипом ресторана. Такая упаковка часто – предмет коллекционирования.
Многоразовые палочки для еды. Часто богато украшены лаком и перламутром и выглядят как произведение искусства.
Прищепка
Любители суши из Европы или Америки, которые предпочитают хаси и хотят научиться ими пользоваться, первоначально испытывают трудности в овладении этим предметом. Умельцы придумали оригинальный способ изготовления предмета, облегчающего освоение палочек для еды – прищепки.
Чтобы смастерить прищепку не нужно особых навыков. Понадобится пружина от прищепки, любые палочки и надфиль.
Посередине палочек делают канавки под пружину, а на обратных сторонах хаси такие же углубления под усики пружины. Для этого, конечно, предварительно нужно нанести метки в соответствующих местах.
Есть ли вред от употребления боярышника
Несмотря на то, что отвар растения действует комплексно на весь организм, вред от приема боярышника при беременности также возможен. Неправильное и слишком частое употребление отваров может увеличить риск прерывания беременности и гибели плода. Одним из признаков прерывания может стать появление выделений, читайте об этом в статье Коричневые выделения во время беременности>>>.
От свежих ягод и варенья также стоит отказаться, так как концентрация активных веществ в них довольно большая. Ваш выбор на период беременности – только настои, отвары и чаи в малых концентрациях.
Как и любое иное растение, боярышник может спровоцировать аллергическую реакцию. Поэтому в первый раз попробуйте пару глотков в утреннее время и остаток дня проследите за своим самочувствием.
Важно! Главное, помните: настой боярышника нельзя пить натощак, так как могут появиться спазмы в кишечнике, рвота, или резкие боли. А это опасно для плода
Принимайте его спустя полчаса после полноценного приема пищи.
Отвар боярышника имеет свои противопоказания:
- аллергическая реакция (индивидуальная непереносимость);
- Тахикардия (мерцательная, наджелудочковая);
- заболевание атеросклероз;
- ВСД (вегетососудистая дистония);
- Сильный токсикоз (подробнее о симптомах токсикоза и методах их облегчения читайте в статье Тошнота во время беременности>>>);
- Экстрасистолия (нарушение в сокращении сердца или его камер).
При частом употреблении боярышника, во время беременности, может возникнуть сильная сонливость, слабость, сбой ритма сердца, резкое снижение давления. Во избежание таких симптомов, боярышник нужно пить только в виде чая, отвара или настоя. Откажитесь на время беременности от свежих ягод. Ведь здоровье вашего малыша в ваших, материнских руках.
Важно! Принимать капли на спирту (настойка аптечная), крайне опасно для ребеночка
Лечение синусовой тахикардии
Для синусовой тахикардии сердца характерны следующие проявления:
- пульс в состоянии покоя превышает 90 ударов в минуту;
- дискомфорт в области сердца;
- чувство усталости и измождённости;
- ВСД (признаки дистонии — слабость, рассеянность, нервозность, потливость и тремор рук, озноб в жару и т.д.).
Характерная особенность синусовой тахикардии — относительно здоровое сердце пациента. Редко могут встречаться такие заболевания, как аритмия и гипертония, но основная причина синусовой формы тахикардии — это разбалансировка связи пучка сердечных мышц с вегетативной нервной системой. Возникает подобная патология на фоне стресса, невроза и депрессии. Состояние типично для подростков и женщин с выраженной вегето-сосудистой дистонией (ВСД).
Тахикардия синусового типа не наступает внезапно, но продолжается длительное время, изматывая больного и вызывая чувство страха за своё здоровье. Обычно является спутником невроза и депрессии.
При лечении синусовой тахикардии помогают препараты бета-адреноблокаторы. Они препятствуют воздействию гормона норадреналина, который провоцирует учащённость и интенсивность сердечных сокращений, уменьшая тем самым потребность миокарда в кислороде. Лечение тахикардии сердца подразумевает следующие препараты:
- Анаприлин — аптечный препарат с активно действующим компонентом пропранололом. Он уменьшает амплитуду сердечных сокращений. Миокард меньше сокращается, поэтому уменьшается потребность в кислороде. Применяется 3-4 раза в сутки. Препарат кладётся под язык за 15 минут до еды, начинает действовать через 5 минут. Наибольшая активность наступает спустя 1,5 часа.
- Атенолол или бетакард, имеет в составе компонент атенолол, являющийся избирательным адреноблокатором. Угнетает возбудимость сердечной мышцы, стабилизирует ритм сердца, уменьшает амплитуду сердечных сокращений. Помогает восстанавливать сердечный ритм, успокаивает нервную систему. Принимается по 1-2 таблетки 3 раза в день перед едой с небольшим количеством воды.
- Верапамил — блокатор кальциевых каналов, снижает тонус периферических артерий. Блокирует поступление в клетку кальция, который трансформирует энергию АТФ в механическую энергию. Миокард меньше сокращается и требует меньшее количество кислорода. Применяется при приступе тахикардии по 2-3 таблетки, в профилактических целях – по 1 таблетке 3 раза в день.
- Аритмил содержит амиодарон, альфа- и бета-адреноблокатор. Снимает тонус коронарных сосудов, успокаивает парасимпатическую нервную систему. Вызывает замедление сердечного ритма, снижает артериальное давление за счёт уменьшения сосудистого тонуса.
- Обзидан — неизбирательный бета-адреноблокатор. Снимает напряжение при стенокардии, уменьшает давление, снижает сократимость миокарда, понижает частоту сердечного ритма.